Durante este último año se han publicado múltiples estudios de máximo interés en el campo de la insuficiencia cardiaca. Hemos realizado una revisión sistemática de las publicaciones más relevantes, desde el 5 de septiembre de 2021 hasta la misma fecha de 2022, seleccionando aquellas publicaciones más destacadas y ordenándolas por bloques temáticos. Se incluyen referencias a la guía norteamericana sobre insuficiencia cardiaca y a las guías conjuntas de las sociedades europeas de cardiología y respiratorio en hipertensión pulmonar, ambas publicadas en este periodo.
Multiple studies of maximum interest have been published in the field of heart failure during the last year. We have carried out a systematic review of the most relevant publications (from 05-09-2021 to 05-09-2022), selecting the most outstanding publications, ordering them by thematic blocks. References to the American guidelines on heart failure and the joint guidelines of the European societies of cardiology and respiration in pulmonary hypertension, both published in this period, are included.
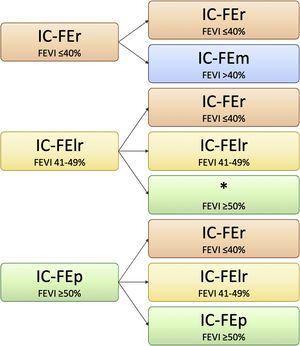
La fracción de eyección del ventrículo izquierdo (FEVI) se utiliza para estratificar a los pacientes con insuficiencia cardiaca (IC) debido a que conlleva diferente pronóstico y respuesta a los tratamientos específicos para la IC, pues es la variable más utilizada en los ensayos clínicos para seleccionar y clasificar a los pacientes. Las nuevas guías estadounidenses sobre IC (American College of Cardiology/ American Heart Association/Heart Failure Society of America, AHA/ACC/HFSA)1 proponen una clasificación según la FEVI parecida a la propuesta por la guía europea2: reducida (IC-FEr), FEVI ≤ 40%; ligeramente reducida (IC-FElr), FEVI 41-49% y conservada (IC-FEc), FEVI ≥ 50%. Se incluye además el concepto de FEVI mejorada (IC-FEm) para referirse a aquellos pacientes con IC-FEr previa que ahora tienen una FEVI> 40%3. Para el diagnóstico de IC-FElr e IC-REc se requiere evidencia de aumento de las presiones de llenado del ventrículo izquierdo en reposo, ejercicio u otras provocaciones, ya sea mediante péptidos natriuréticos, medición no invasiva o invasiva por hemodinámica. Se enfatiza la idea de considerar la FEVI como una variable continua que puede variar en el tiempo en un mismo paciente, cuya trayectoria es relevante, ya que una reducción significativa de la FEVI con el paso del tiempo es un factor de mal pronóstico (fig. 1).
Clasificación y trayectorias de la insuficiencia cardiaca basadas en la fracción de eyección del ventrículo izquierdo.
FEVI: fracción de eyección del ventrículo izquierdo; IC-FEc: insuficiencia cardiaca con fracción de eyección conservada; IC-FElr: insuficiencia cardiaca con fracción de eyección ligeramente reducida; IC-FEm: insuficiencia cardiaca con fracción de eyección mejorada; IC-FEr: insuficiencia cardiaca con fracción de eyección reducida.
Figura de elaboración propia.
* Existe evidencia limitada para guiar el tratamiento de los pacientes que mejoran su FEVI de FElr a FEp. No está claro si tratar a estos pacientes como IC-FEp o IC-FElr.
Las guías estadounidenses resaltan la importancia de los estadios preclínicos: el estadio A, «en riesgo» de padecer IC, en el que la presencia de factores de riesgo cardiovascular, como la hipertensión arterial o la diabetes mellitus, pueden llevar al desarrollo de IC y el estadio B, «pre-IC», en el que existe ya una cardiopatía estructural, pero sin clínica de IC. En estos estadios, es clave la prevención y el papel de la atención primaria en el control de estos factores de riesgo que eviten la progresión a IC sintomática1.
Es crucial un diagnóstico precoz de IC para el inicio temprano del tratamiento modificador de la enfermedad. En este sentido, las guías resaltan el papel de la determinación de péptidos natriuréticos) en el estudio de la disnea (indicación IA). En pacientes con IC crónica, los niveles de los péptidos natriuréticos estratifican el riesgo, mientras que en pacientes hospitalizados por IC su medición al ingreso permite establecer el pronóstico1.
Tratamiento farmacológico en la insuficiencia cardiaca con fracción de eyección reducidaEl año 2022ha sido el de la consolidación del tratamiento de la cuádruple terapia de inicio, con inhibidor de la neprilisina y del receptor de angiotensina (INRA) o inhibidor de la enzima de conversión de angiotensina (IECA), bloqueadores beta, inhibidores del cotransportador de sodio-glucosa tipo 2 (iSGLT2) y antagonistas del receptor mineralcorticoide (ARM) para todos los pacientes con IC-FEr.
En el estudio EMPULSE4, realizado en pacientes hospitalizados por IC aguda, 10mg de empagliflozina se asociaron a una reducción del 36% (analizado mediante cociente de ganancia) en el evento combinado de muerte por cualquier causa, número de eventos de IC y tiempo al primer evento de IC o mejoría en la calidad de vida, comparado con placebo. Estos resultados, homogéneos en todos los subgrupos estudiados5 y con significación estadística ya desde los 15 días del tratamiento, complementan los previamente sugeridos en el estudio SOLOIST-WHF6, lo que refuerza el concepto de instauración precoz del tratamiento cuádruple.
En un contexto similar de descompensación de IC, el estudio ADVOR7, publicado recientemente, ha mostrado el papel de la acetazolamida intravenosa asociada al tratamiento estándar (por protocolo se excluyó a los pacientes tratados con iSGLT2) en lograr una descongestión más efectiva y a una reducción de la estancia media hospitalaria. Sin embargo, esta mejora en la descongestión no se tradujo en reducción de rehospitalizaciones y evidenció un aumento numérico, aunque no estadísticamente significativo, de eventos adversos como hipotensión, fallo renal grave y muerte.
Evaluando las diferentes guías de IC publicadas recientemente, aunque siguen una línea similar, refiriéndonos solo al tratamiento farmacológico, encontramos diferencias notables entre las recomendaciones de ambos documentos. La más significativa es el posicionamiento del sacubitrilo-valsartán en pacientes con IC-FEr, al que la guía estadounidense otorga una recomendación IA en todos los pacientes para reducir mortalidad y morbilidad, limitando el uso del IECA a aquellos que por alguna razón no sean candidatos a INRA (alergia, hipotensión sintomática que impida su uso, imposibilidad de financiación, etc.). Las guías europeas, más conservadoras, posicionan la utilización de sacubitrilo-valsartán como reemplazo del IECA (recomendación IB), dejando, no obstante, la puerta abierta para su uso como fármaco de primera línea.
También difiere la aproximación al tratamiento de la hiperpotasemia entre ambos documentos. Los quelantes de potasio, tanto el patirómero como el ciclosilicato de sodio-zirconio, carecen de datos de eficacia clínica y la incertidumbre del impacto en el pronóstico de una estrategia que facilite la titulación o continuación del tratamiento con inhibidores del sistema renina-angiotensina-aldosterona (iSRAA) hace que las guías, los recomienden en pacientes con ICFEr en tratamiento con iSRAA con hiperpotasemia (≥5,5 mEq/l) con un nivel de evidencia IIb. El documento europeo no ofrece recomendaciones específicas a este respecto, aunque propone el uso de quelantes de potasio en pacientes con potasio ≥ 5 mEq/l.
A este respecto se publicó recientemente el estudio DIAMOND8, en el que el patirómero logró el control de los niveles de potasio y optimizó el tratamiento con iSRAA hasta en el 85% de los pacientes con IC-FEr, previniendo la necesidad de parar o reducir las dosis de iSRAA. Los objetivos del estudio cambiaron por la pandemia de COVID-19 y finalmente no incluyeron eventos clínicos.
En la tabla 1 se resumen las diferencias más notables entre las distintas guías respecto al tratamiento farmacológico.
Principales diferencias en las recomendaciones del tratamiento médico
| Guía europea | Nivel de indicación | Guía estadounidense | Nivel de indicación | |
|---|---|---|---|---|
| INRA | Se recomienda como reemplazo del IECA para reducir el riesgo de muerte y hospitalización por IC | I (B) | Se recomienda en pacientes en NYHA II-III para reducir morbimortalidad | I (A) |
| IECA | Se recomienda para reducir riesgo de muerte y hospitalización por IC | I (A) | Se recomienda en pacientes con síntomas para reducir morbimortalidad cuando no es posible usar INRA | I (A) |
| Hidralazina-Nitratos | Se debe considerar en pacientes autoidentificados de raza negra, FEVI ≤ 35% o FEVI ≤ 45% con dilatación VI, en NYHA III-IV a pesar del tratamiento con IECA/INRA, BB y ARM | IIa (B) | Se recomienda para pacientes autoidentificados como afroamericanos en NYHA III-IV que están recibiendo tratamiento médico óptimo | I |
| Se puede considerar en pacientes sintomáticos que no toleren IECA/ARA2/INRA o estos estén contraindicados | IIb (B) | En pacientes sintomáticos que no pueden recibir IECA/ARA2/INRA por intolerancia o fallo renal | IIb (C) | |
| Vericiguat | Se puede considerar en pacientes en NYHA II-IV con progresión de IC a pesar del tratamiento con IECA o INRA, BB y ARM | IIb (B) | En pacientes de alto riesgo con progresión de la IC en tratamiento médico óptimo | IIb (B) |
| Hiper-K+ | En pacientes con hiper-K+ crónica o recurrente tratados con iSRAA (aún sin dosis máxima tolerada), puede considerarse un quelante oral de K+ con niveles de K+ ≥ 5 mEq/l y una vez esté con K+ <5 mEq/l continuar optimización del tratamiento | Sin recomendación | En pacientes con niveles K+ ≥ 5..,5 mEq/l, la efectividad de los quelantes de K+ (patirómero, ciclosilicato de sodio-circonio) para facilitar la continuación del tratamiento con iSRAA es incierta | IIb (B) |
| PUFA | Sin recomendación | Sin recomendación | En pacientes en clase NYHA II-IV puede ser razonable su uso para reducir mortalidad y hospitalizaciones cardiovasculares | IIb (B) |
Diferencia de tratamiento según la guía 2021 de la Sociedad Europea de Cardiología2 y las de las Sociedades Norteamericanas de Cardiología 2022 (AHA/ACC/HFSA)1.
ARM: antagonista del receptor de aldosterona; BB: bloqueadores beta; FEVI: fracción de eyección del ventrículo izquierdo; hiper-K+: hiperpotasemia; iSGLT2: inhibidores del cotransportador de sodio-glucosa tipo 2; IC: insuficiencia cardiaca; IECA: inhibidor de la enzima de conversión de angiotensina; INRA: inhibidor de la neprilisina y del receptor de angiotensina; iSRAA; inhibidores del sistema renina-angiotensina-aldosterona; PUFA: ácidos grasos poliinsaturados: VI: ventrículo izquierdo.
Cabe comentar el posicionamiento del vericiguat, novedad terapéutica, en ambos documentos con una indicación clase IIb en pacientes con tratamiento médico optimizado y progresión de IC, aunque difieren en la definición de tratamiento médico optimizado. Mientras la guía ESC se posiciona tras el tratamiento con IECA o INRA, bloqueadores beta y ARM (tal y como se diseñó en el estudio VICTORIA9), la estadounidense se refiere a «tras» tratamiento médico optimizado de forma global, incluyendo potencialmente iSGLT2 sin mencionarlo. Desde un punto de vista pragmático y si bien los pacientes del estudio VICTORIA son de una era «pre-iSGLT2», la redacción de la recomendación de la guía estadounidense puede parecer más razonable, dado que ambos documentos promueven el tratamiento cuádruple para todos los pacientes previo a fármacos de segunda línea. Asimismo, en metaanálisis recientes, se propone la combinación de INRA, bloqueadores beta, ARM e iSGLT2 como la más efectiva para reducir la mortalidad y los eventos de IC10, por encima de la combinación INRA, BB, ARM y vericiguat.
Otro aspecto interesante es cómo iniciar y en qué secuencia el tratamiento fundacional de IC. Ambos documentos coinciden en no dar recomendaciones específicas en el posicionamiento de cada fármaco, aunque sí en priorizar el número de fármacos sobre la dosis. En los últimos años, numerosas han sido las propuestas basadas en opiniones de expertos. La última de ellas, atractiva conceptualmente, es la del documento de posicionamiento del tratamiento de IC de las sociedades australiana y neozelandesa de cardiología11, que diferencia al paciente congestivo del euvolémico. En el primero, se propone iniciar INRA o IECA junto con un iSGLT2, añadiendo posteriormente el ARM y, una vez el paciente esté euvolémico, se introducen los BB. En el euvolémico, la recomendación inicial sería INRA o IECA más BB y, ya en el siguiente paso, ARM e iSGLT2. Solo tras instaurar el tratamiento cuádruple en ambos casos se recomienda el ajuste de dosis.
Insuficiencia cardiaca con fracción de eyección levemente reducida y conservadaLa novedad más destacada en esta área ha sido la publicación del ensayo clínico DELIVER12, que mostró una reducción del 18% en el objetivo primario combinado de empeoramiento de IC o mortalidad cardiovascular, en los pacientes con IC con FEVI> 40% que tomaron dapagliflozina. Asimismo, se ha publicado el análisis conjunto de este estudio con el DAPA-HF (pacientes con FEVI<40%), en el que se ha evidenciado beneficio, incluida la mortalidad cardiovascular y por todas las causas, en todo el espectro de FEVI13. Adicionalmente, el estudio PROSPERO, un metaanálisis prespecificado que aúna los datos de los ensayos DELIVER y EMPEROR-Preserved, consolida el beneficio de estos fármacos en la IC-FElr e insuficiencia cardiaca con fracción de eyección preservada (IC-FEp)14. Esta evidencia se ha visto reflejada en la nueva guía estadounidense sobre IC que, en IC-FEp, otorga una recomendación IIA a los iSGLT2 para la reducción de mortalidad cardiovascular y hospitalizaciones por IC1.
Por último, un interesante estudio español, el PRESERVE-HR, reveló que la retirada de BB mejoraba la capacidad funcional en pacientes con incompetencia cronotropa15.
DispositivosLa publicación del seguimiento a 9,5 años de los pacientes del estudio DANISH muestra cómo el desfibrilador automático implantable en prevención primaria no mejora la supervivencia total en pacientes con miocardiopatía no isquémica sintomática y FEVI ≤ 35%. En los pacientes ≤ 70 años se asoció con una menor incidencia de mortalidad por cualquier causa, mortalidad cardiovascular y muerte súbita16.
A pesar de la falta de resultados de ensayos clínicos, algunos estudios observacionales multicéntricos reflejan que la estimulación de la rama izquierda podría ser una alternativa a la resincronización en pacientes en los que no ha sido posible técnicamente implantar el dispositivo o eran no respondedores, incluso podría aportar mejores resultados en el incremento de la FEVI y el pronóstico17. En relación con otros dispositivos de estimulación, un pequeño estudio piloto ha señalado que la modulación de la contractilidad cardiaca podría beneficiar a los pacientes con IC-FEp18.
En el estudio REDUCE LAP-HF II, en pacientes con IC-FElr e IC-FEp, el implante de un dispositivo de shunt interauricular no mejoró el pronóstico ni la calidad de vida19.
En la monitorización remota de pacientes, el uso del dispositivo implantable de medición de la presión arterial pulmonar (CardioMEMS, Abbott, Estados Unidos) no redujo el objetivo primario de mortalidad ni las descompensaciones de IC en el estudio GUIDE-HF, que incluyó a pacientes en clase funcional II-IV, con hospitalización reciente por IC o péptidos natriuréticos elevados20. Otras herramientas de seguimiento remoto mediante algoritmos basados en sensores de los desfibriladores automáticos implantables han mostrado identificar efectivamente datos tempranos de descompensación en la población de la vida real, cuyo tratamiento podría mejorar el pronóstico21.
Hipertensión pulmonarSin duda, la novedad más importante en este campo ha sido la publicación de la nueva guía sobre hipertensión pulmonar, documento de consenso entre las sociedades europeas de cardiología y respiratorio, que enfatiza el diagnóstico precoz de la enfermedad y el tratamiento oportuno de los afectados y los pacientes de riesgo22.
Dentro de las novedades, resaltamos:
Una de las propuestas más importantes del 6° Simposio Mundial sobre hipertensión pulmonar fue reconsiderar su definición hemodinámica. Esta nueva definición se recoge en estas guías, incluyendo un nuevo valor de presión media de arteria pulmonar para el diagnóstico (>20mmHg), además de un nuevo punto de corte de resistencia vascular pulmonar y definición de hipertensión pulmonar inducida por el ejercicio.
De especial interés resulta el papel expandido que se otorga a las técnicas de imagen en la estratificación del riesgo de los pacientes, con la presencia de indicadores ecocardiográficos y de cardiorresonancia.
Se modifica el algoritmo de tratamiento de la hipertensión arterial pulmonar (HAP), resaltando la importancia de las comorbilidades cardiopulmonares, la evaluación del riesgo tanto en el diagnóstico como en el seguimiento y la importancia de las terapias combinadas.
Cabe destacar la simplificación de las recomendaciones en el tratamiento farmacológico inicial basándose en un modelo de riesgo multiparamétrico de 3 estratos. Para el seguimiento, se propone una herramienta simplificada de evaluación que facilite la toma de decisiones, basada en la clase funcional, la distancia recorrida en la prueba de marcha y los niveles de péptidos natriuréticos, clasificando a los pacientes en 4 categorías: de riesgo bajo, intermedio-bajo, intermedio-alto o alto.
La terapia combinada de inicio debe ser prioritaria en casi todos los pacientes con hipertensión arterial pulmonar. Las combinaciones de ambrisentán o macitentán con tadalafilo son las de mayor evidencia (clase I), debiendo asociarse un análogo de las prostaciclinas vía sistémica en aquellos pacientes de intermedio-alto y alto riesgo de muerte.
En este sentido, el estudio TRITON23 evaluó la eficacia del tratamiento triple con macitentán, tadalafilo y selexipag a dosis objetivo de 1.600 μg comparado con doble terapia de inicio con macitentán y tadalafilo en pacientes con hipertensión arterial pulmonar sin tratamiento previo. A las 26 semanas, ambas estrategias redujeron en más del 50% las resistencias pulmonares respecto a la basal. Igualmente, tanto la distancia recorrida en la prueba de la marcha como los niveles de péptidos natriuréticos mejoraron, sin diferencias entre ambos grupos. Este estudio confirma que la doble terapia oral de inicio (antagonistas de los receptores endotelina e inhibidores del receptor fosfodiesterasa) produce una clara mejoría hemodinámica y de la capacidad de ejercicio. Sin embargo, un análisis exploratorio del estudio TRITON señala que el tratamiento triple se asocia con un enlentecimiento en la progresión de la enfermedad. Este hallazgo se confirmó en un análisis post hoc de datos agrupados de los estudios GRIPHON y TRITON24. Según estos resultados, se podría considerar añadir selexipag (nivel de evidencia IIa) en pacientes con doble terapia que persisten en riesgo bajo-intermedio22.
En pacientes con hipertensión pulmonar asociada a enfermedad pulmonar intersticial no existía alternativa terapéutica. Sin embargo, en el estudio INCREASE, el teprostinil inhalado mejoró la capacidad de ejercicio respecto del basal, evaluado mediante el test de la marcha. También se objetivó una reducción significativa de los niveles de pro-BNP y un menor empeoramiento clínico en el seguimiento25. Con base en estos resultados, las nuevas guías recomiendan su posible empleo en estos pacientes (nivel de evidencia IIb).
Insuficiencia cardiaca avanzadaEn el ámbito del soporte mecánico circulatorio cabe destacar la nueva actualización de la clasificación SCAI del shock cardiogénico26, que incluye un modelo de predicción de riesgo basado no solo en mortalidad sino en la etiología, fenotipo y otros modificadores del riesgo. La transición del paciente por los diferentes estadios de la escala nos ayuda a tomar decisiones en cuanto al nivel de soporte mecánico circulatorio requerido. Seguimos insistiendo en la necesidad de disponer de equipos de shock en las unidades de críticos cardiológicos para mejorar el tratamiento y reducir la mortalidad en pacientes con shock cardiogénico27 y destacamos la publicación del registro REGALAD de asistencia ventricular de larga duración en España, en el que, a pesar del bajo volumen por centro, se evidencian unos resultados clínicos similares a los registros internacionales en este soporte de flujo continuo28.
En trasplante cardiaco, el primer xenotrasplante (con un corazón de cerdo modificado genéticamente que duró 2 semanas) ha abierto la puerta a esta opción terapéutica en un futuro cercano29.
Por otro lado, las publicaciones relacionadas con el estudio del rechazo de forma no invasiva se multiplican. La determinación de ADN libre en sangre permite detectar el rechazo celular y humoral con un área bajo la curva de 0,90 y un valor predictivo negativo por encima del 97% a partir del segundo mes del trasplante cardiaco30. Otra estrategia es la resonancia magnética cardiaca seriada y la determinación de péptidos natriuréticos y troponinas. Esta evaluación multiparamétrica fue altamente reproducible y permitió detectar rechazo agudo con un área bajo la curva de 0,92 y un valor predictivo negativo del 99%31. Un estudio español de transcriptómica en este tipo de trasplantes permitió identificar la expresión de micro-ARN que se asocia con rechazo agudo, con un área bajo la curva en torno a 0,80 y un valor predictivo negativo del 85%32. El siguiente paso será demostrar en un ensayo clínico con una potencia adecuada la seguridad de una o varias de estas estrategias no invasivas para eliminar la necesidad de biopsias endomiocárdicas seriadas en el primer año del trasplante. Por último, el registro español de trasplantes cardiacos demuestra que la actividad ha vuelto a niveles prepandemia de COVID-19 y que la mortalidad no fue superior a la de la prepandemia. También se consolida la tendencia a menos trasplantes urgentes derivada del cambio de criterios de inclusión de 201733.
FinanciaciónNinguna.
Contribución de los autoresTodos los autores han participado en la concepción, diseño, redacción, revisión crítica y aprobación final del artículo.
Conflicto de interesesA. Recio-Mayoral: honorarios por presentaciones y cursos de AstraZeneca, Bayer, Boehringer-Ingelheim, Janssen, MSD, Novartis, Rovi y Servier; asesoría: Bayer, Janssen, MSD, Novartis. E. Santiago-Vacas: no declara conflicto de interés. D. Dobarro: honorarios por presentaciones y cursos de Orion, Novartis, AZ, Boehringer, Pfizer, Rovi, Bayer; asesoría: Bayer, Janssen. J. de Juan-Bagudá: honorarios por asesoría y actividades formativas de Almirall, AstraZeneca, ArrhytNeT, Bayer, Boehringer Ingelheim, Boston Scientific, Daiichi Sankyo, Esteve, Impulse Dynamics, OrionPharma, Novartis, Rovi, Servier, Vifor. J. González Costello: honorarios por presentaciones y cursos de Alnylam, Pfizer, Bayer, Boehringer-Ingelheim, Abbott, Chiesi, AstraZeneca, Rovi; asesoría para Alnylam, Pfizer, Bayer, Boehringer-Ingelheim, Abbott, Chiesi, AstraZeneca.