La irrupción de la pandemia por COVID-19 está suponiendo un verdadero reto social y sanitario. Su rápida expansión hace que sean muchos los pacientes afectos que desarrollan clínica asociada, incluyendo síntomas cardiológicos. Los pacientes con afectación cardiaca son un grupo especialmente vulnerable, por su mayor riesgo de contagio y gravedad de la enfermedad. La insuficiencia cardiaca, incluyendo al trasplante cardiaco y las asistencias ventriculares, supone un grupo relevante dentro de los pacientes cardiológicos. Por ello, la Asociación de Insuficiencia Cardiaca de la Sociedad Española de Cardiología ha elaborado una serie de recomendaciones para el abordaje de estos pacientes, en los diferentes escenarios en los que se pueden encontrar: ambulatorio y hospitalizado, con y sin COVID-19.
The outbreak of the COVID-19 pandemic is a real social and healthcare system challenge. Its rapid expansion implies that many affected patients develop associated symptoms, including cardiological symptoms. Patients with cardiological diseases are at increased risk of being infected and the severity of the disease. Heart failure, including heart transplantation and ventricular assist devices, is a relevant group within the cardiological patients. For this reason, the following text has been intended to give a series of recommendations for the management of these patients, in the different scenarios in which they can be found: outpatient and hospitalized, with and without COVID-19.
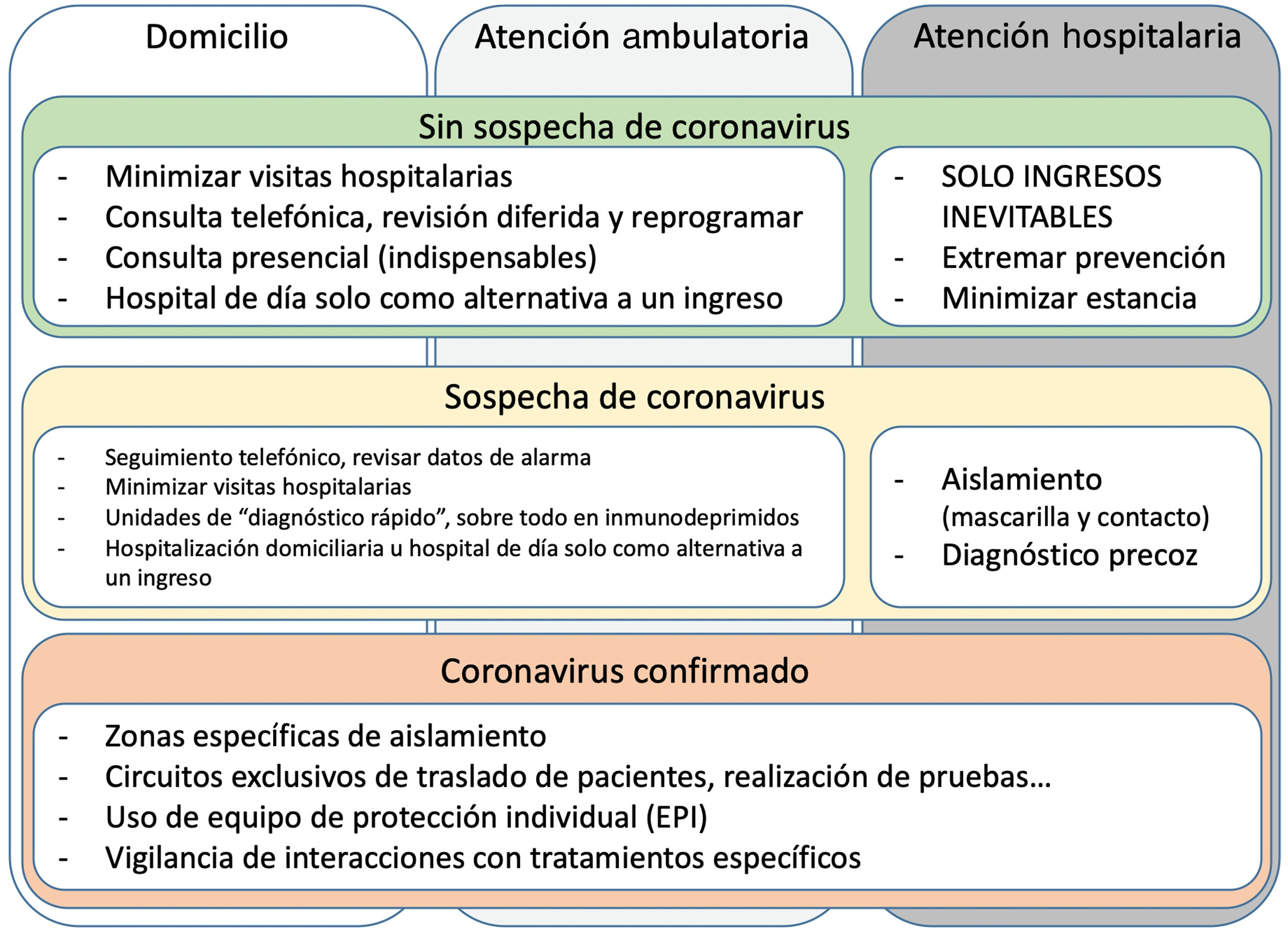
Desde que se diera a conocer la infección por COVID-19 a finales de diciembre de 2019, en la ciudad China de Wuhan, hemos asistido a una progresión rápida y exponencial del número de contagios, conviertiéndose en una amenaza para la población mundial, y llevando al límite a los sistemas sanitarios en un tiempo récord1. Atendiendo a los datos epidemiológicos de contagio actualmente disponibles, es posible que una gran parte de la población estará expuesta al virus, afortunadamente la mayor parte de las infecciones serán procesos leves o paucisintomáticos, y este primer contacto permitirá desarrollar inmunidad poblacional, pero la infección puede ser virulenta, especialmente en pacientes con enfermedades crónicas, fundamentalmente broncópatas y cardiópatas, así como en inmunodeprimidos2–5. La insuficiencia cardiaca (IC) es la principal enfermedad crónica cardiovascular, siendo estos pacientes más vulnerables al desarrollo de cuadros clínicos más graves tras sufrir la infección, más acusados en los casos más avanzados6. De igual forma, los pacientes trasplantados, debido a la necesidad de recibir inmunosupresores para evitar el rechazo del injerto, constituyen una población especialmente susceptible a la infección y a desarrollar procesos más graves. Ante el desconocimiento que tenemos de esta nueva enfermedad, la Asociación de Insuficiencia Cardiaca de la Sociedad Española de Cardiología ha decidido elaborar un documento de consenso para el abordaje de la infección en pacientes con IC, así como en los portadores de trasplante cardiaco o dispositivos de asistencia ventricular. Este documento pretende constituir una guía básica para la prevención y el manejo de la infección en pacientes con IC, portadores de asistencia circulatoria o receptores de trasplante cardiaco, que podemos sintetizar y visualizar en el siguiente algoritmo (fig. 1).
A pesar de que la clínica respiratoria es la predominante en el COVID-19, la enfermedad cardiológica cobra un especial interés en esta enfermedad, dado que tanto el riesgo de infección por SARS-CoV-2 como la gravedad de la COVID-19 están aumentados en estos pacientes6. De hecho, la IC es unas de las complicaciones más frecuentes en los pacientes con COVID-197. Esto parece deberse, al menos en parte, al papel que desarrolla la enzima de conversión de la angiotensina 2 (ECA2). Esta es fundamental para la infección del virus, y a su vez tiene una alta expresión en el corazón, participando en su fisiopatología6. De hecho, se ha sugerido que los pacientes en tratamiento con inhibidores de la enzima de conversión de la angiotensina (IECA) o antagonistas del receptor de la angiotensina II (ARA-II), debido a una mayor expresión de ECA2, podrían tener un riesgo aumentado8,9. Sin embargo, no existen datos que lo corroboren y las recomendaciones actuales son de no cambiar el tratamiento de estos pacientes, especialmente cuando la indicación para el tratamiento es la mejoría pronóstica, como en el caso de la IC con fracción de eyección deprimida10–13.
Dado que la población con IC tiene un mayor riesgo de infección por SARS-CoV-2 y el pronóstico de la COVID-19 es peor en ellos, parece razonable limitar al máximo las consultas presenciales durante un brote epidémico. Bajo estas circunstancias es cuando se pone a prueba nuestra verdadera capacidad de hacer un seguimiento no presencial, ya que muchas de las consultas físicas se pueden sustituir por telefónicas. El apoyo de enfermería en este seguimiento telemático es fundamental. Además, se puede complementar la consulta médica con la obtención de datos biométricos (presión arterial, peso, frecuencia cardiaca, distancia recorrida, etc.) a través de los distintos dispositivos con los que el paciente puede contar en su domicilio. También es de gran ayuda la información que podemos obtener a través de la revisión en remoto de los desfibriladores automáticos implantables con o sin terapia de resincronización. De hecho, algunos de estos algoritmos, han mostrado que cuando el paciente se encuentra por debajo de un determinado umbral, la probabilidad de tener un ingreso por IC es realmente baja, especialmente cuando se combinan con niveles de péptidos natriuréticos14,15. Por otra parte, comprobar el adecuado funcionamiento de estos dispositivos, así como revisar eventos arrítmicos, es posible de forma remota a través de distintas plataformas.
Como es lógico, no todos los pacientes podrán ser atendidos de forma telemática, por lo que proponemos algunos criterios que se deben considerar al hacer una visita presencial en hospital de día o en los ingresos directos en planta, evitando la estancia en urgencias (tabla 1). La creciente disponibilidad de hospitales de día en muchos programas de IC, hacen de estos un recurso de gran utilidad para el manejo de descompensaciones no graves, con tratamientos y procedimientos que de otra manera deberían hacerse en hospitalización. Sin embargo, en el contexto de pandemia actual, si se detectan descompensaciones telemáticamente, también se pueden tratar ajustando la medicación telefónicamente, con el apoyo de atención primaria y la gestión de casos por parte de enfermería o con el equipo de hospitalización a domicilio.
Situaciones ante las que se debe considerar una visita presencial o remitir a urgencias
| - Empeoramiento de los síntomas o signos de IC que no hayan respondido al aumento domiciliario de diuréticos o cuando se presente un aumento de >1 grado de clase funcional, datos de bajo gasto o síncope |
| - Descargas repetidas del DAI o aparición de alarmas graves en la revisión telemática |
| - Frecuencia cardiaca repetida <40lpm o >100lpm |
| - Dolor torácico de perfil isquémico y de características inestables |
| - Deseo del paciente, consensuado con el médico y tras valoración del riesgo/beneficio |
DAI: desfibrilador automático implantable; IC: insuficiencia cardiaca.
Otra cuestión importante es cuándo realizar pruebas complementarias. En general, estas deberían posponerse, a no ser que las consideremos imprescindibles, aunque deberemos individualizar cada caso. Es razonable realizar una analítica con función renal e iones en sangre si se han realizado cambios significativos en las dosis de bloqueantes del sistema renina-angiotensina-aldosterona o de diuréticos, especialmente cuando el paciente tiene historia de insuficiencia renal o alteraciones iónicas previas. Esta analítica que habitualmente se realiza en hospital de día se debería hacer en atención primaria si es posible.
Por último, es importante recordar que tanto el paciente como los profesionales sanitarios, son posible fuente de contagio. Por ello deberemos extremar las medidas recomendadas para evitar la transmisión de la enfermedad16.
Paciente ingresado con insuficiencia cardiacaUna vez el paciente con IC tiene una descompensación que requiere ingreso hospitalario (por haber agotado su abordaje en zonas menos expuestas de atención ambulatoria) se han de perseguir 2 objetivos: evitar el contagio del virus y mejorar el cuadro de IC. Es aconsejable establecer una planificación previa del tratamiento, así como coordinar el ingreso directo a planta si es posible, evitando zonas de urgencias con mayor riesgo de contagio de coronavirus. En los pacientes que acuden directamente a urgencias por IC es igualmente prioritaria su identificación precoz como paciente de alto riesgo, para iniciar el tratamiento para IC y la coordinación óptima de su manejo, por lo que se recomienda que cardiología tenga implicación directa tras la llegada.
Desde el momento del ingreso los pacientes deben permanecer en la habitación con un máximo de un acompañante y sin visitas, por lo que se ha de valorar la adaptación de la fase I de rehabilitación en la habitación. Se realizarán únicamente las pruebas complementarias que se consideren imprescindibles para el diagnóstico y el manejo del paciente, evitando aquellas que se consideren que se pueden realizar más adelante y no modifiquen el tratamiento o que precisen prolongar el ingreso.
Dentro del ámbito hospitalario es deseable tener zonas separadas de pacientes con sospecha de COVID-19 y pacientes sin sospecha, con zonas de transito diferenciadas (por ejemplo, ascensores). Puede resultar útil una zona intermedia con personal entrenado en medidas de aislamiento hasta que se conozcan los resultados y se establezca la ubicación definitiva del paciente. Cualquier posible caso, según las recomendaciones actuales, debe ser investigado de forma paralela al tratamiento de la IC16. Las áreas de cardiología deben adaptarse de forma dinámica a la evolución del hospital en la pandemia y priorizar la separación de los casos confirmados.
En cuanto la evolución del paciente sea favorable, se han de plantear estrategias de alta precoz con soporte de terapias intermitentes mediante hospitalización a domicilio, visitas en domicilio por atención primaria y atención telefónica por parte de la unidad de insuficiencia cardiaca para minimizar el tiempo de estancia en zonas con alto riesgo de contagio y liberar camas de hospitalización.
Paciente ingresado con insuficiencia cardiaca y sospecha/infección por COVID-19El cuadro clínico COVID-19 se caracteriza por síntomas propios de una neumonía viral, como fiebre, tos seca y disnea con alteraciones analíticas como linfopenia2–4. Aunque la mortalidad global se sitúa en torno al 4% de los afectados por COVID-1917, esta aumenta considerablemente con la edad y la presencia de comorbilidades2–4. Por otro lado, los pacientes con comorbilidades asociadas tienen un riesgo incrementado de contraer la COVID-19, así como un peor pronóstico. De hecho, estos pacientes a menudo fallecen a causa de su enfermedad de base, por lo que en el tratamiento de la COVID-19 debemos tener siempre presente el abordaje de estas comorbilidades. Pero esta infección no solo es capaz de causar neumonía, sino que es frecuente que produzca daño en otros órganos como el corazón e incluso evolucione hacia un fracaso multiorgánico o miocarditis fulminante18.
En base a la experiencia acumulada se estima que un 40% de los pacientes hospitalizados con COVID-19 tienen enfermedad cardiovascular o cerebrovascular4. En la serie de Wang et al., el 16,7% de los pacientes con COVID-19 desarrolló arritmia, un 7,2% experimentó daño miocárdico agudo y un 8,7% de pacientes desarrolló shock; estas tasas fueron más elevadas en pacientes ingresados en unidades de cuidados intensivos2. De igual forma se ha documentado que los pacientes más graves presentan niveles significativamente más elevados de troponina y péptidos natriuréticos19. El daño miocárdico y la IC, ya sea sola o en combinación con insuficiencia respiratoria, representan hasta el 40% de la mortalidad en estos pacientes5,20.
En la situación de pandemia actual, ante un paciente con IC crónica con aumento de su disnea habitual se hace necesaria la exclusión de la COVID-19 como causa de la descompensación. Si la disnea se acompaña de fiebre, tos y/o contacto con personas con diagnóstico de COVID-19 deberíamos considerar a nuestro paciente como caso sospechoso. En el contexto actual y según disponibilidad y protocolos locales se recomienda realizar un frotis naso u orofaríngeo con las medidas de protección individual adecuadas, a toda persona con cuadro clínico de infección respiratoria aguda que se encuentre hospitalizada o con criterios de ingreso hospitalario.
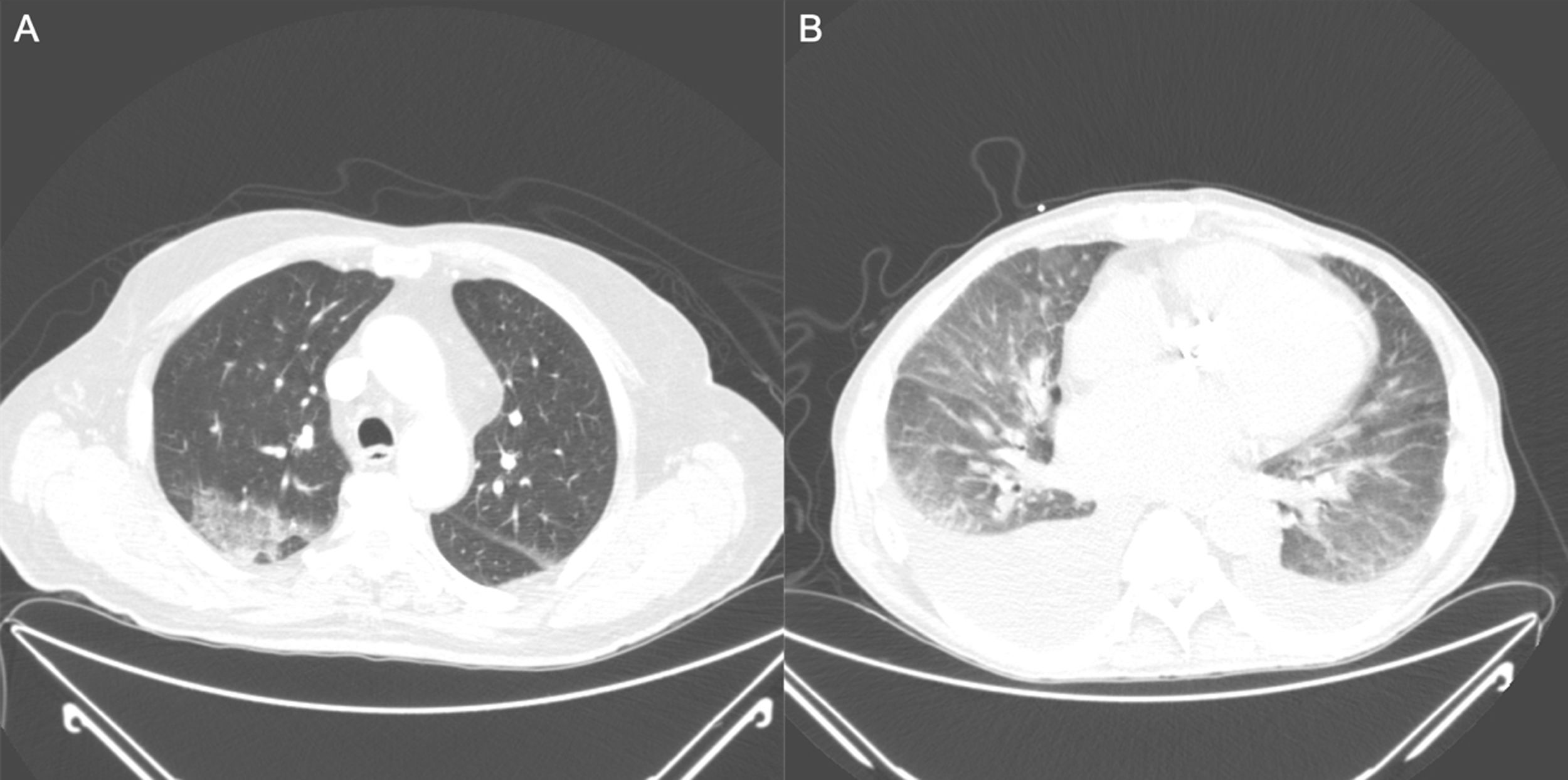
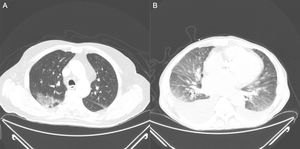
Pero, también pueden ser de ayuda las pruebas de laboratorio, así como las técnicas de imagen. Los pacientes con COVID-19 presentan con frecuencia linfopenia con leucocitos normales más marcada cuanto más grave es la enfermedad, aumento de proteína C reactiva, dímero D y lactato deshidrogenasa. La elevación de la procalcitonina por el contrario es infrecuente5. Respecto a las pruebas de imagen, los hallazgos radiológicos típicos en la radiografía simple de tórax son la ocupación en vidrio deslustrado y los infiltrados parcheados bilaterales. La tomografía axial computarizada (TAC) de tórax presenta una elevada sensibilidad, detectando estas alteraciones incluso en fases precoces5 (fig. 2). Al inicio, son características áreas en vidrio deslustrado, incluso unilaterales, que van progresando hasta volverse bilaterales, de predominio periférico, con engrosamiento de septo interlobar y áreas de condensación parenquimatosa (tabla 2). En casos en los que el cuadro es altamente sospechoso por pruebas de imagen y de laboratorio, pero el frotis es negativo (sobre todo en los primeros 3 días del inicio de los síntomas) debemos tratar a nuestro paciente como COVID-19 y repetir frotis en 72h o realizar lavado broncoalveolar.
A) Tomografía axial computarizada torácica con opacidades parcheadas en vidrio deslustrado, en lóbulo superior derecho, de un paciente con COVID-19. B) Marcado derrame pleural bilateral de predominio derecho, cardiomegalia, y en la ventana de parénquima pulmonar se observa un patrón en vidrio deslustrado bilateral y simétrico, con engrosamiento de septos pulmonares, altamente sugestivo de edema intersticial con componente alveolar incipiente por insuficiencia cardiaca descompensada.
Diagnóstico diferencial de sospecha entre insuficiencia cardiaca y COVID-19 en base a los datos analíticos y radiológicos
| COVID-19 | Insuficiencia cardiaca | |
|---|---|---|
| Analítica | ||
| Linfopenia | +++ | − |
| Aumento del NT-proBNP | −/+ | +++ |
| Aumento de la PCR | +++ | + |
| Aumento del dímero D | +++ | −/+ |
| Pruebas de imagen | ||
| Radiografía de tórax | ||
| Infiltrados | Periféricos | Centrales, «alas de mariposa» |
| Hilios aumentados | −/+a | +++ |
| Cardiomegalia | − a | + |
| Derrame pleural | − a | + |
| Hallazgos TAC | Imágenes en vidrio deslustrado de predominio periférico bilaterales (al inicio pueden ser unilaterales)+/− condensaciones segmentarias+/− engrosamiento pleural | Imágenes en vidrio deslustrado de predominio centralCondensaciones de predominio centralDilatación de venas pulmonaresDerrame pleural |
NT-proBNP: fracción N-terminal péptido natriurético cerebral; PCR: proteína C reactiva; TAC: tomografía axial computarizada.
Se recomienda realizar una ecocardiografía urgente en aquellos pacientes que desarrollen IC, arritmia, cambios en el electrocardiograma o cardiomegalia.
En el abordaje de estos pacientes debemos tener siempre presente el tratamiento concomitante de la IC. De especial importancia es la fluidoterapia utilizada. Ante una situación de distrés respiratorio sin hipoperfusión se recomienda una estrategia conservadora de administración de fluidos. En caso de shock es esencial un soporte hemodinámico precoz con monitorización invasiva continua para una adecuada gestión de la fluidoterapia y así evitar agravar la IC del paciente.
La ventilación mecánica puede ser necesaria en casos de insuficiencia respiratoria refractaria a suplementación de oxígeno. Si no es grave, es posible utilizar ventilación mecánica no invasiva, preferiblemente con una interfaz que no genere una dispersión generalizada del aire exhalado. Dado que se suele tratar de fracaso hipoxémico se prefiere ventilación en modo presión positiva en las vías respiratorias (CPAP). Los pacientes tienen demanda inspiratoria alta y el sistema de bipresión positiva (BIPAP) puede producir volúmenes muy elevados, aunque se puede utilizar en casos concretos. Sin embargo, se recomienda no priorizar la estrategia de ventilación no invasiva cuando hay infección por COVID-19; si en un plazo de 1-2h el paciente no experimenta mejoría, se debe optar por intubación orotraqueal y ventilación mecánica invasiva. Dada la importancia de inicio de ventilación invasiva precoz en esta entidad, en pacientes en situación de edema agudo de pulmón con alta sospecha de COVID-19 no debemos demorar el inicio de ventilación mecánica invasiva. La oxigenoterapia nasal de alto flujo se desaconseja por la dispersión que produce, salvo que se cuente con una habitación de presión negativa21.
La ventilación mecánica se debe realizar según protocolos habituales utilizados en el síndrome de distrés respiratorio, y se recomienda la utilización de volúmenes bajos (4-6ml/kg de peso ideal) con presiones meseta <28-30cm/H2O y presión positiva al final de la espiración elevada, pero manteniendo una presión de distensibilidad lo más baja posible (<14cm/H2O). Asimismo se aconseja tiempos de ventilación en pronación >12h1.
El oxigenador extracorpóreo de membrana (ECMO) puede ser necesario ante el fracaso en conseguir una adecuada oxigenación a pesar de ventilación y/o shock con fallo multiorgánico asociado. Se hace necesaria la estrecha colaboración entre los equipos de atención crítica y cardiología para guiar la atención de los pacientes que requieren soporte circulatorio extracorpóreo con ECMO venovenosa (V-V) o venoarterial (V-A).
Paciente trasplantado cardiacoLas recomendaciones que se emiten a continuación se basan en un consenso multidisciplinar de expertos de la International Society for Heart and Lung Transplantation (ISHLT) con experiencia acumulada de casos a nivel internacional y pueden ir modificándose a medida que se haga análisis de la casuística22. Se cuenta también con los documentos de consenso respecto a la selección del donante actualizados por la Organización Nacional de Trasplantes (nota informativa BV-ES-20200122-5 de la Organización Nacional de Trasplantes).
Se recomienda a todos los pacientes trasplantados adoptar medidas estrictas de aislamiento, así como fomentar el teletrabajo, siempre que sea posible, y solicitar la baja médica de forma temporal, por su condición de vulnerabilidad o paciente de riesgo elevado, a todos los que no puedan evitar el contacto con otras personas en su actividad laboral.
Se aconseja que todas las visitas rutinarias posibles se hagan telefónicas. No se deberían realizar las biopsias endomiocárdicas o ecocardiogramas de protocolo para evitar el contacto con el hospital. Sin embargo, sí se aconseja mantener las biopsias endomiocárdicas o controles clínicos y analíticos dentro de los 3 primeros meses tras el trasplante o tras un episodio de rechazo.
Para los pacientes que deban acudir al hospital de forma presencial, se recomienda contacto telefónico previo para descartar síntomas sugestivos de infección y tomar las medidas necesarias.
Siempre que sea posible se deberá mantener a los pacientes trasplantados en zonas libres de COVID-19 y el personal que les atienda deberá llevar mascarilla quirúrgica como prevención.
Paciente trasplantado con sospecha/confirmación de infección por COVID-19Se deben realizar pruebas de imagen torácica a los pacientes trasplantados cardiacos con síntomas respiratorios, dando preferencia a la TAC torácica.
En cuanto al abordaje de la inmunosupresión se establecen las recomendaciones que figuran en la tabla 3.
Tratamiento inmunosupresor recomendado en pacientes con trasplante cardiaco y COVID-19
| Enfermedad leve | - Mantener pauta habitual de inmunosupresión o reducir/suspender micofenolato/azatioprina 48h |
| Enfermedad moderada-grave | - Considerar suspender micofenolato/azatioprina y reducir niveles de anticalcineurínico- Se puede aumentar la corticoterapia o incluso administrar inmunoglobulinas |
| Terapia farmacológica | - No existe evidencia específica de ningún tratamiento y se deben establecer protocolos en cada centro- Se han utilizado cloroquina, hidroxicloroquina, inmunoglobulina endovenosa, suero de pacientes con infección por COVID-19 resuelta, remdesivir, esteroides a altas dosis y tocilizumab- Se recomienda cautela en el uso de lopinavir/ritonavir, darunavir/ritonavir y darunavir/cobicistat por las interacciones farmacológicas significativas con los inmunosupresores |
Se recomienda evaluar cuidadosamente el riesgo/beneficio del trasplante electivo durante la situación de pandemia por COVID-19. En el caso de que decidamos realizarlo, hemos de maximizar el estudio del donante y del receptor con negatividad de frotis para SARS-CoV-2.
Ante la indicación de un posible trasplante urgente se ha de considerar el mal pronóstico vital a corto plazo paciente, por lo que sería razonable mantener el programa de trasplante, maximizando los estudios en donante y receptor.
Para pacientes que han tenido infección por COVID-19, recomendamos esperar 14 días para el trasplante tras el diagnóstico inicial y tener 2 frotis negativos, separados una semana, antes de proceder al trasplante. Tras el trasplante urgente de pacientes con infección pasada por COVID-19, que han negativizado el frotis, pero a los que no se puede retirar el ECMO, se recomienda confirmar que no hay afectación pulmonar por COVID-19 (mediante TAC, aunque puede haber dificultades cuando el pulmón no se encuentra íntegro de base) y confirmar con nuevos frotis seriadamente negativos. En todo caso se debe actuar con gran prudencia en este contexto.
Pacientes ambulatorios con asistencia ventricular de larga duraciónLos pacientes con asistencia ventricular de larga duración (AVLD) ambulatorios son pacientes con IC crónica y, por lo tanto, mayor riesgo de una peor evolución en caso de infección por COVID-19. Las recomendaciones preventivas son similares a las de los pacientes con IC crónica, incluyendo todas las visitas de forma telemática mientras dure la situación de pandemia, excepto en pacientes sintomáticos, signos de infección del driveline o con alarmas graves de la AVLD.
Recomendaciones específicas- 1.
Si se dispone de monitorización del cociente internacional normalizado (INR) en el domicilio (CoaguCheck), seguir igual. Si no, se recomienda realización de controles de INR quincenalmente o más frecuentemente si el INR no está estable, a través de visita a domicilio por parte del equipo de enfermería del ambulatorio y comunicación al servicio de hemostasia.
- 2.
Los pacientes recogerán a diario en un cuaderno los parámetros de la AVLD: revoluciones por minuto, flujo, potencia e índice de pulsatilidad (si disponible).
- 3.
Cada 15 días el equipo de enfermería de insuficiencia cardiaca se comunicará con el paciente para que le informe de su situación clínica, peso, INR, remita fotos del cuaderno de parámetros de la AVLD y del aspecto de la cura del driveline, e informe de cualquier evento reseñable (alarmas de la AVLD o problemas con baterías/controlador).
- 4.
Si el paciente presentaba presión arterial media alta (>85mmHg) o todavía estaba en fase de titulación de fármacos neurohormonales se debería realizar cada 15 días medición en el domicilio de la presión arterial mediante Doppler y considerar realizar un electrocardiograma, si estaba ajustando la dosis de bloqueadores beta, así como una optimización de la medicación tras la comunicación con equipo de IC.
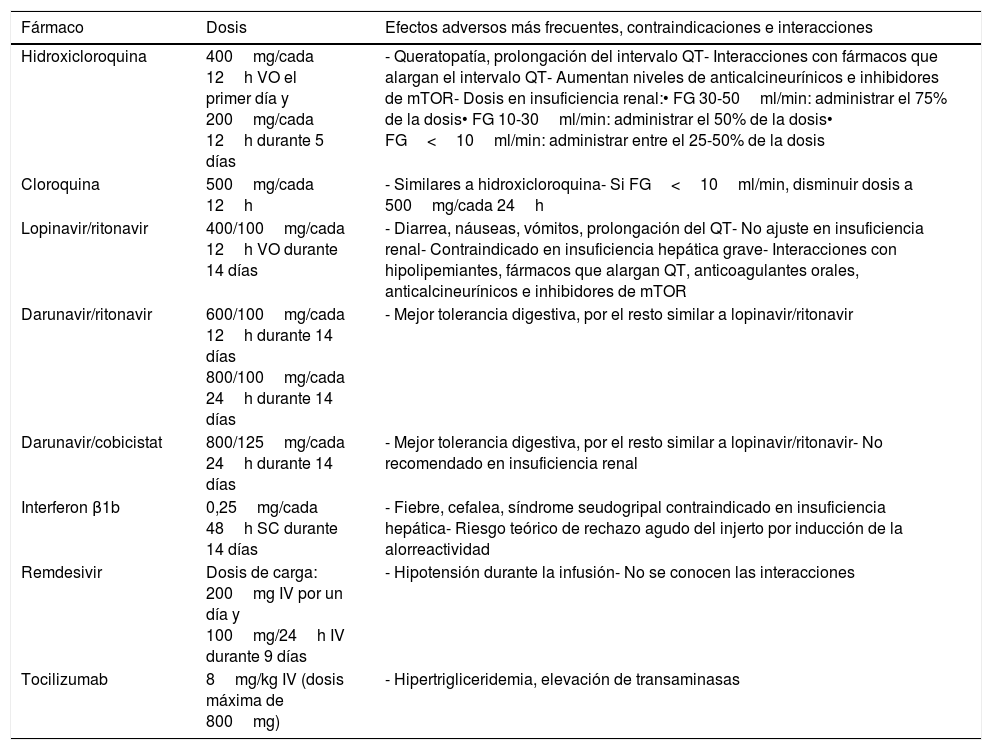
En el momento actual son varios los fármacos potencialmente útiles para pacientes con COVID-19, pero la evidencia disponible es limitada. Sus efectos secundarios, dosificación e interacciones más frecuentes se exponen en la tabla 4.
Principales fármacos utilizados para COVID-19
| Fármaco | Dosis | Efectos adversos más frecuentes, contraindicaciones e interacciones |
|---|---|---|
| Hidroxicloroquina | 400mg/cada 12h VO el primer día y 200mg/cada 12h durante 5 días | - Queratopatía, prolongación del intervalo QT- Interacciones con fármacos que alargan el intervalo QT- Aumentan niveles de anticalcineurínicos e inhibidores de mTOR- Dosis en insuficiencia renal:• FG 30-50ml/min: administrar el 75% de la dosis• FG 10-30ml/min: administrar el 50% de la dosis• FG<10ml/min: administrar entre el 25-50% de la dosis |
| Cloroquina | 500mg/cada 12h | - Similares a hidroxicloroquina- Si FG<10ml/min, disminuir dosis a 500mg/cada 24h |
| Lopinavir/ritonavir | 400/100mg/cada 12h VO durante 14 días | - Diarrea, náuseas, vómitos, prolongación del QT- No ajuste en insuficiencia renal- Contraindicado en insuficiencia hepática grave- Interacciones con hipolipemiantes, fármacos que alargan QT, anticoagulantes orales, anticalcineurínicos e inhibidores de mTOR |
| Darunavir/ritonavir | 600/100mg/cada 12h durante 14 días 800/100mg/cada 24h durante 14 días | - Mejor tolerancia digestiva, por el resto similar a lopinavir/ritonavir |
| Darunavir/cobicistat | 800/125mg/cada 24h durante 14 días | - Mejor tolerancia digestiva, por el resto similar a lopinavir/ritonavir- No recomendado en insuficiencia renal |
| Interferon β1b | 0,25mg/cada 48h SC durante 14 días | - Fiebre, cefalea, síndrome seudogripal contraindicado en insuficiencia hepática- Riesgo teórico de rechazo agudo del injerto por inducción de la alorreactividad |
| Remdesivir | Dosis de carga: 200mg IV por un día y 100mg/24h IV durante 9 días | - Hipotensión durante la infusión- No se conocen las interacciones |
| Tocilizumab | 8mg/kg IV (dosis máxima de 800mg) | - Hipertrigliceridemia, elevación de transaminasas |
FG: filtrado glomerular; IV: administración intravenosa; mTORtor: mammalian target of rapamycin; SC: subcutáneo; VO: vía oral.
El remdesivir es un fármaco de uso compasivo que se puede valorar en casos graves. El tocilizumab tiene indicación basada en la experiencia de una serie pequeña de casos con síndrome de distrés respiratorio agudo grave.
Las recomendaciones de tratamiento varían entre los diferentes centros, dada la escasa evidencia científica23, aunque se está elaborando un protocolo nacional de recomendaciones de tratamiento. En general se recomienda la observación en pacientes diagnosticados de COVID-19 sin neumonía en la radiografía de tórax, ni insuficiencia respiratoria, ni descompensación de comorbilidades. En pacientes no graves con neumonía y/o insuficiencia respiratoria, se recomienda lopinavir/ritonavir o darunavir/ritonavir derivado de experiencia clínica en infecciones por SARS-CoV y MERS-CoV pudiendo añadir hidroxicloroquina24,25. Sin embargo, un estudio muy reciente en pacientes con COVID-19 grave no ha mostrado beneficio de añadir lopinavir/ritonavir al tratamiento convencional26. En pacientes graves con insuficiencia respiratoria, se recomienda añadir interferón al tratamiento anterior y cuando precisan ingreso en unidad de críticos por inestabilidad hemodinámica o insuficiencia respiratoria se recomienda solicitar remdesivir27,28. La indicación de tocilizumab, un inhibidor del receptor de la interleucina-6 (IL-6), no está bien establecida por la escasa evidencia y por el momento debería reservarse a casos graves29. Tampoco hay evidencia de su uso en casos relacionados con miocarditis. En casos con miocarditis hay algún caso comunicado de uso de corticoides e inmunoglobulinas18,30, pero en general no se recomienda el empleo de corticoides sistémicos en pacientes con infección respiratoria por COVID-1931. En todos los supuestos, valorar añadir tratamiento antibiótico convencional y en este caso evitar el uso de quinolonas para evitar sumar efectos en la prolongación del QT. Es importante tener en cuenta que son pacientes que pueden progresar rápidamente hacia la insuficiencia respiratoria grave y son tributarios de una vigilancia estrecha3.
En pacientes trasplantados se podría considerar tratamiento con hidroxicloroquina en casos leves con infección de vías altas sin neumonía ni insuficiencia respiratoria. En trasplantados con infección grave se deben seguir las mismas recomendaciones que en el resto de los pacientes, pero teniendo en cuenta las interacciones con los inmunosupresores, principalmente con lopinavir/ritonavir y las combinaciones con darunavir. En los trasplantados no se recomienda el uso del interferón-β por el riesgo teórico de rechazo agudo del injerto por inducción de alorreactividad.
ConclusionesSon muchos los pacientes con IC que van a verse afectados por COVID-19, dado que representan una amplia población dentro de los pacientes cardiológicos crónicos, unos de los más afectados por esta enfermedad. Por ello debemos extremar las medidas de protección para evitar el mayor número de contagios, especialmente en los pacientes trasplantados y con asistencias ventriculares que, aunque son menores en número, son altamente vulnerables y su abordaje es de una alta complejidad. Por lo tanto, es necesario hacer todo el esfuerzo posible para evitar acudir, si no es imprescindible, a cualquier centro sanitario, ya sea para consultas, pruebas complementarias o tratamientos. Se favorecerán todas las herramientas de seguimiento telemático y el apoyo con atención primaria, y se considerará el hospital de día como opción previa a un ingreso, que solo se realizará en los casos inevitables. Cuando un paciente con IC es infectado por COVID-19, la IC se puede agravar tanto por afección cardiológica por la propia infección como por el tratamiento de la misma, por lo que debemos extremar el control de los pacientes durante la infección. Asimismo, se proponen diferentes tratamientos del COVID-19 que, aunque no disponen de gran evidencia científica, en la práctica son pautados en muchos centros y podrían ayudar a mejorar el curso de la enfermedad.
Nota del EditorEste documento está basado en las limitadas publicaciones sobre el tema hasta la fecha y en consensos de profesionales al cargo de estos pacientes, en ausencia de evidencia científica. Las recomendaciones están sujetas a sufrir cambios según evolucione el conocimiento sobre la infección por COVID-19. El presente manuscrito se ha sometido a un proceso de revisión interno de excepcional prioridad por parte del equipo editorial debido al especial interés de difundir esta información entre la comunidad científica. La Sociedad Española de Cardiología ha publicado una versión previa de estas recomendaciones en su página web.
Conflicto de interesesLos autores no tienen ningún conflicto de intereses en relación a este trabajo.
Asociación de Insuficiencia Cardiaca de la Sociedad Española de Cardiología: M. Farrero Torres, A. Recio Mayoral y M.D. García-Cosío (vocales), J.M. García Pinilla (presidente) y J. González Costello (presidente electo).
Sociedad Española de Cardiología: M. Farrero Torres (vicesecretaria).
Heart Failure and Heart Transplantation Council of the International Society for Heart and Lung Transplantation: M. Farrero Torres (chair).