Este documento, sobre el tratamiento del paciente con diabetes mellitus tipo 2 (DM2) y la enfermedad cardiovascular o de muy alto riesgo cardiovascular, cuenta con el aval del Grupo de Trabajo de Diabetes y Obesidad de la Sociedad Española de Cardiología y del Grupo de Nefropatía Diabética de la Sociedad Española de Nefrología, y pretende abarcar los aspectos que debemos contemplar en el tratamiento de estos pacientes para disminuir su riesgo cardiovascular y mejorar la evolución clínica.
Estamos asistiendo a un paradigma en el tratamiento de la DM2, la reducción de las complicaciones cardiovasculares y de la mortalidad en estos pacientes, va más allá del control glucémico, y parece relacionarse con el beneficio específico proporcionado con los nuevos fármacos: los inhibidores del cotransportador de sodio-glucosa tipo 2 y los agonistas del receptor del péptido similar al glucagón tipo 1.
El objetivo de esta revisión es actualizar el documento publicado por el Grupo de Trabajo de Diabetes y acercar especialidades como la cardiología y la nefrología al conocimiento de estos nuevos fármacos que mejoran el pronóstico cardiovascular y renal.
This document has been endorsed by the Diabetes and Obesity Working Group of the Spanish Society of Cardiology and the Diabetic Nephropathy Group of the Spanish Society of Nephrology. In this document on the management of patients with type 2 diabetes mellitus (T2DM) and cardiovascular disease or very high cardiovascular risk, it is intended to cover all aspects that should be considered in the treatment of these patients in order to reduce their cardiovascular risk and improve their clinical outcome.
A new paradigm is being witnessed in the treatment of T2DM. The reduction of cardiovascular complications and mortality in patients with T2DM and cardiovascular disease, or high cardiovascular risk, goes beyond blood glucose control, and seems to be related more to the specific benefit provided by the new drugs. These include the group of sodium-glucose co-transporter type 2 inhibitors and the group of agonists of the glucagon-like peptide-1 receptor.
The objective of this work is to update the document published by this working group at the beginning of 2018, and to provide information to specialties such, as cardiology and nephrology, on these new families of drugs that improve cardiovascular and renal prognosis
En este documento se pretende abarcar los aspectos que debemos contemplar en el tratamiento de pacientes con diabetes mellitus tipo 2 (DM2) y enfermedad cardiovascular (ECV), o de muy alto riesgo cardiovascular para disminuir su riesgo cardiovascular y mejorar la evolución clínica.
En 2015 el estudio EMPA-REG con empagliflozina mostró la reducción de mortalidad cardiovascular y de cualquier causa y, además, la reducción de episodios mayores cardiovasculares1, hospitalización por insuficiencia cardiaca (IC) y disminución de la progresión de la enfermedad renal2 en una población de pacientes con DM2 y ECV. Observándose además, que estos beneficios eran independientes de los niveles de hemoglobina glicosilada (HbA1c). Este estudio produjo una disrupción en el tratamiento de la DM2 en pacientes en prevención secundaria que fue reforzado tras la publicación de otros estudios con similares resultados.
El estudio LEADER en 2016 demostró que el tratamiento con liraglutida produjo una reducción significativa de la mortalidad cardiovascular y episodios vasculares mayores en la misma población de pacientes3 que el EMPA-REG. Semaglutida en el estudio SUSTAIN-64, meses más tarde, y canagliflozina en el estudio CANVAS5, mostraron también reducción en el objetivo compuesto de muerte, infarto agudo de miocardio (IAM) no fatal o ictus no fatal, sin que este beneficio estuviera relacionado con la cifra de HbA1c. En el caso de la canagliflozina se demostró también, y por primera vez, beneficio en el subgrupo de población de prevención primaria tanto en la disminución de eventos cardiovasculares mayores como en la reducción de la hospitalización por IC y progresión de la enfermedad renal.
Nuevamente en 2018 se publican más estudios con un impacto positivo en la reducción del riesgo cardiovascular: HARMONY6, en el que albiglutida redujo el objetivo primario de episodios cardiovasculares mayores en una población de pacientes con DM2 en prevención secundaria, y DECLARE7 en el que dapagliflozina mostró reducción significativa del objetivo coprimario de muerte cardiovascular y hospitalización por IC en pacientes con DM2, el 60% de ellos en prevención primaria, y reducción de la aparición de enfermedad renal del 40% en pacientes con filtrados glomerulares >60ml/min/1,73m2. Además, se sabe que dulaglutida en REWIND8 y semaglutida en el PIONEER 69 tienen resultados positivos de eficacia en reducción de episodios cardiovasculares mayores. También se publicaron los resultados del estudio de seguridad CARMELINA10, donde linagliptina demostró un resultado primario (IAM, accidente cerebrovascular o muerte cardiovascular) similar al del grupo de tratamiento habitual, sin demostrar tampoco diferencias en la tasa de eventos renales. Por tanto, se confirma la neutralidad del grupo de fármacos de esta familia (inhibidores de la dipeptidil peptidasa-4 [IDPP-4]).
Por todo ello, se asiste a una nueva era en el tratamiento de la DM2 conocido como el cambio del paradigma: la reducción de las complicaciones cardiovasculares y de la mortalidad en el paciente con DM2 y ECV o alto riesgo cardiovascular, va más allá del control glucémico, y parece relacionarse más con el beneficio específico proporcionado con estos fármacos sobre el corazón, estado hemodinámico, riñón y regresión de aterosclerosis. El enfoque glucocéntrico del paciente con DM2 se desmonta y cobra más fuerza el enfoque multifactorial y, sobre todo, la evidencia del beneficio cardiovascular aportado por los fármacos anteriormente mencionados.
Tanto empagliflozina, canagliflozina y dapagliflozina del grupo de los inhibidores del cotransportador de sodio-glucosa tipo 2 (iSGLT2), parecen ejercer este beneficio a través de la reducción de la IC y de la progresión de la enfermedad renal. Para los fármacos del grupo de los agonistas del receptor del péptido similar al glucagón tipo 1 (arGLP-1): liraglutida, semaglutida, albiglutida y dulaglutida, parece que su beneficio está mediado por la reducción de la aterosclerosis.
El objetivo de este trabajo es actualizar el documento publicado por nuestro grupo de trabajo a principios de 201811, y añadir la información obtenida tras la publicación de los estudios comentados anteriormente. También se pretende acercar a especialidades como cardiología y nefrología al conocimiento de estas nuevas familias de fármacos que mejoran el pronóstico cardiovascular y renal, y que aún están infrautilizados por estas especialidades12.
Estilo de vida saludableDietaEn nuestro entorno sociocultural, el patrón dietético que reúne los objetivos recomendados en los pacientes con DM2 es la dieta mediterránea, caracterizada por un patrón de consumo que incluye abundantes verduras, frutas, legumbres, frutos secos y aceite de oliva virgen; pescado, carne de ave sin grasa, lácteos fermentados, vino con moderación; y escaso consumo de carnes y derivados, alimentos procesados, dulces y bebidas azucaradas. En una reciente revisión, se muestra que la mayor adherencia a la dieta mediterránea reduce la mortalidad global, la ECV, la enfermedad coronaria, el IAM, la incidencia global de cáncer, las enfermedades neurodegenerativas y la diabetes13. En el estudio PREDIMED, se demostró que la dieta mediterránea sin restricción calórica, en comparación con la recomendación de reducir todo tipo de grasa dietética, redujo la incidencia de ECV en un 30%, así como la aparición de diabetes mellitus14.
Además, se debe recomendar control semanal del peso en pacientes con sobrepeso u obesidad.
Ejercicio físicoEl ejercicio disminuye el 40% la mortalidad cardiovascular en pacientes con DM2, controla los factores de riesgo cardiovascular y disminuye las complicaciones micro y macrovasculares. En todas las guías de práctica clínica es una indicación I con nivel de evidencia A15,16. Se recomienda incluir en programas de rehabilitación cardiaca a pacientes tras un episodio cardiovascular, siempre que sea posible.
Antes de iniciar el ejercicio se debe valorar comorbilidades:
- a)
DM2 sin comorbilidades y ejercicio de moderada intensidad: anamnesis+exploración+electrocardiograma.
- b)
DM2+comorbilidades (cardiopatía, neuropatía, enfermedad arterial periférica) y deseo de ejercicio de alta intensidad: ergometría previa. Indicación IIa nivel de evidencia C.
El tipo de ejercicio recomendado en estos pacientes es el ejercicio aeróbico (al menos 3 días/semana) combinando con ejercicio de fuerza (al menos 2 días/semana).
En cuanto a la actividad física, esta se debe incrementar todo lo posible, y puede ser medida de forma fácil con podómetros o aplicaciones en el móvil u otros dispositivos. Se recomienda al menos andar 10.000 pasos al día.
TabacoUna quinta parte de los diabéticos son fumadores.
El tabaco aumenta de forma exponencial el riesgo cardiovascular en el paciente diabético:
- •
Doble riesgo de mortalidad total y eventos cardiovasculares mayores que el paciente diabético no fumador17.
- •
Este riesgo disminuye cuando se deja de fumar.
- •
Incrementa el riesgo de complicaciones microvasculares.
El tabaco es, por sí mismo, un factor de riesgo que favorece la aparición de DM2.
Abordaje farmacológico multifactorialAntiagregación plaquetariaEl tratamiento con ácido acetilsalicílico (AAS) en DM2 está indicado en prevención secundaria, ya que es en este grupo de pacientes donde ha demostrado un beneficio clínico en la reducción de eventos cardiovasculares. Sin embargo, su papel en el contexto de la prevención primaria está en discusión.
El estudio ASCEND18 evaluó la eficacia y la seguridad de 100mg de en 15.840 pacientes con diabetes, sin ECV frente a placebo. En el objetivo primario de eficacia, el grupo tratado con AAS mostró menor número de episodios cardiovasculares (HR: 0,88; IC 95%: 0,79-0,97; p=0,01), en particular los primeros 5 años del estudio. En contrapartida, en el objetivo primario de seguridad se observaron más episodios de sangrado grave en el grupo de AAS (HR: 1,29; IC 95%: 1,09-1,52; p=0,003). Aproximadamente el 42% de las hemorragias fueron gastrointestinales, el 21% oculares, el 17% intracraneales y el 20% de otro origen. Así pues, 100mg de AAS al día redujeron en un 12% los episodios cardiovasculares a expensas de incrementar las hemorragias significativas en un 29%.
Por tanto, el impacto neto del AAS no es beneficioso en pacientes con DM2 en prevención primaria que tienen un adecuado control de los factores de riesgo y, por tanto, su uso en esta población no está justificado.
HipolipemiantesTodas las sociedades científicas coinciden en la recomendación de lograr un objetivo de lipoproteínas de baja densidad <70mg/dl en los pacientes con DM2 en prevención secundaria o de muy alto riesgo19,20. El posicionamiento del consenso de la American Association of Clinical Endocrinology20 establece un grupo de riesgo extremo formado por aquellos pacientes con DM2 y ECV aterosclerótica progresiva que incluye angina inestable en pacientes después de alcanzar colesterol unido a lipoproteínas de baja densidad <70, enfermedad renal crónica estadios 3-4, hipercolesterolemia familiar o historia de ECV prematura <55 años en varones o <65 años en mujeres, en quienes se recomienda alcanzar un nivel de LDL <55mg/dl. Los fármacos recomendados en primera línea son estatinas de alta potencia a altas dosis, y la combinación con ezetimiba cuando no se alcanzan objetivos de control con la dosis máxima de estatina tolerada, añadiendo inhibidores de la proproteína convertasa subtilisina/kexina 9 al tratamiento, cuando no se llega a objetivo con la terapia hipolipemiante previa.
Inhibidores de la enzima convertidora de la angiotensina y antagonistas de los receptores de la angiotensina IITanto los inhibidores de la enzima convertidora de la angiotensina como los antagonistas de los receptores de la angiotensina 2 son fármacos recomendados en primera línea en los pacientes con DM2 en prevención secundaria o muy alto riesgo, no solo por sus efectos en el control de la presión arterial (PA), sino también por los beneficios en disminución de riesgo cardiovascular y en la protección renal.
El control de la PA debe ser individualizado. Las recomendaciones varían en torno a un objetivo de <140/85mmHg en guías europeas19, y <130/80mmHg en americanas20, recomendando en todas <130/80 pacientes con DM1 o jóvenes con DM2 o con albuminuria o retinopatía. En pacientes frágiles o con otras comorbilidades se recomienda ser menos estricto.
Inhibidores del cotransportador de sodio-glucosa tipo 2El primer fármaco de este grupo en demostrar beneficio cardiovascular fue la empagliflozina, en el estudio EMPA-REG OUTCOME1. En este estudio se aleatorizaron a 7.034 pacientes con DM2 de larga evolución y ECV a recibir empagliflozina o placebo. El objetivo primario fue la variable compuesta por mortalidad cardiovascular, IAM no mortal o ictus no mortal. El estudio estaba guiado por eventos, y tuvo una duración de 3,1 años.
La empagliflozina redujo significativamente el objetivo primario en el 14%. No hubo diferencias significativas en las tasas de IAM o de accidente cerebrovascular. En cuanto a los objetivos secundarios, en el grupo de empagliflozina, se encontró una reducción del 38% de la mortalidad cardiovascular, del 32% de la mortalidad por cualquier causa y de hospitalización por IC del 35%. También en el subestudio renal de EMPA-REG2 se demuestra un efecto nefroprotector de la empagliflozina con una disminución del 39% en la progresión de la insuficiencia renal, además se observaron diferencias significativas en la aparición de albuminuria y necesidad de diálisis.
El programa CANVAS5 con canagliflozina, integró los datos de 2 estudios con 10.142 individuos con DM2 y alto riesgo cardiovascular (65,6% con ECV). El objetivo primario fue la variable de muerte cardiovascular, IAM e ictus no mortal. La tasa del objetivo primario compuesto fue inferior en el grupo de canagliflozina, con una reducción del 14% frente a placebo. No hubo diferencias significativas en la reducción de mortalidad cardiovascular. El riesgo de hospitalización por IC se redujo un 33%. Los resultados renales de canagliflozina mostraron una reducción del 40% en el objetivo compuesto de disminución persistente de la tasa de filtrado glomerular, necesidad de terapia renal sustitutiva y muertes de causa renal.
El estudio DECLARE7 evaluó el efecto de dapagliflozina frente a placebo en 17.160 pacientes con DM2 con factores de riesgo cardiovascular o con ECV (40,6% de la población total). Este estudio se diferencia de los anteriores en que es el primero de ellos con 2 objetivos coprimarios: uno fue el objetivo compuesto de reducción de muerte cardiovascular, infarto e ictus no mortal, y el otro fue la reducción de muerte cardiovascular u hospitalización por IC. Los objetivos secundarios de eficacia incluían un objetivo combinado renal (reducción ≥40% del filtrado glomerular, enfermedad renal terminal, muerte de causa renal o cardiovascular) y la mortalidad de cualquier causa. Dapagliflozina alcanzó el criterio de no inferioridad frente a placebo en la reducción del objetivo de eventos adversos cardiovasculares mayores, pero no el de superioridad en ninguno de los subgrupos de prevención secundaria o primaria. Sí se redujo el objetivo primario de muerte cardiovascular u hospitalización por IC (4,9 frente al 5,8%; HR: 0,83; IC 95%: 0,73-0,95; p=0,005), a expensas de la reducción de ingresos por IC (HR: 0,73; IC 95%: 0,61-0,88). No hubo diferencias significativas en la mortalidad cardiovascular (HR: 0,98; IC 95%: 0,82-1,17). Hubo una reducción de eventos renales en el grupo tratado con dapagliflozina frente a placebo (4,3 frente al 5,6%; HR: 0,76; IC 95%: 0,67-0,87).
Agonistas del receptor del péptido similar al glucagón tipo 1Desde la perspectiva del beneficio cardiovascular, hasta 2017 se habían publicado los resultados de los estudios de seguridad cardiovascular de lixisenatida, liraglutida, semaglutida y exenatida: ELIXA21, LEADER3, SUSTAIN-64 y EXSCEL22.
El ELIXA21 tenía un objetivo principal compuesto de muerte cardiovascular, el IAM no mortal, el ictus no mortal y el ingreso por angina inestable de pacientes con síndrome coronario agudo reciente. No se observaron diferencias significativas en el mismo.
El estudio LEADER3 evaluó el efecto de la liraglutida en 9.340 pacientes con DM2 y alto riesgo cardiovascular (81,3% con ECV). El objetivo principal fue el tiempo hasta la muerte cardiovascular, el IAM no mortal y el accidente cerebrovascular no mortal. A los 3,8 años de seguimiento, liraglutida redujo el objetivo primario en un 13%. La reducción de la mortalidad cardiovascular fue del 22% y la de la mortalidad por todas las causas del 15%. Las tasas de los otros componentes del objetivo principal no fueron estadísticamente significativas con respecto al grupo de placebo (IAM, ictus, ingreso por IC crónica). Por lo tanto, LEADER es el primer estudio con arGLP-1 que demuestra reducción de mortalidad.
El SUSTAIN-64 con semaglutida, en una población de 3.297 de pacientes, el 83% con ECV, en el que también se obtuvo una reducción significativa del objetivo primario compuesto de muerte cardiovascular, IAM no mortal e ictus no mortal en un 26%. No hubo reducción de la mortalidad. Se observó una reducción significativa del ictus en un 39% y de revascularización coronaria o periférica (35%). La retinopatía fue significativamente más frecuente en el grupo de semaglutida. El 83,5% de los pacientes con esta complicación tenían una retinopatía previa. Además de la retinopatía preexistente, la aparición de la retinopatía también se relacionó con descensos marcados de la HbA1c en pacientes con mal control y tratamiento insulínico previo.
El EXSCEL22 evaluó exenatida semanal añadida al tratamiento habitual en 14.752 pacientes con DM2. El 73% de los pacientes tenían además ECV. El objetivo principal fue el tiempo hasta la muerte cardiovascular, el IAM no mortal y el accidente cerebrovascular no mortal. No hubo diferencias significativas en el objetivo primario en ambos grupos de tratamiento. Sí se encontró una reducción significativa de la mortalidad por cualquier causa del 14% (6,9 frente al 7,9%; HR: 0,86; IC 95%: 0,77-0,97; p=0,016).
En 2018 se publica HARMONY OUTCOMES6, 9.463 pacientes con DM2 y ECV fueron asignados a 30-50mg semanales de albiglutida o placebo, el 70% de ellos con enfermedad coronaria. Tras un seguimiento de 1,6 años, el resultado primario definido como muerte cardiovascular, IAM no fatal o ictus no fatal, se asoció con una reducción significativa de los eventos con albiglutide, HR: 0,78; IC 95%: 0,68-0,90 (no inferioridad, p<0,0001; superioridad, p=0,0006). Esta reducción se debió fundamentalmente a una reducción en la tasa de IAM mortal y no fatal HR: 0,75; IC 95%: 0,61-0,90. No hubo reducción de la mortalidad cardiovascular.
En noviembre de 2018, se emite un comunicado de prensa del resultado preliminar positivo del estudio REWIND8 en el que se alcanza el objetivo primario de eficacia, demostrando que dulaglutida semanal (1,5mg subcutáneo) redujo significativamente los eventos el objetivo primario compuesto de muerte cardiovascular, IAM o ictus no mortal.
También se comunicaron los resultados principales del PIONEER 69 que demostró que semaglutida oral no es inferior a placebo en el objetivo primario compuesto por primera aparición de muerte cardiovascular, IAM o ictus no mortal. Hubo una reducción significativa en la muerte cardiovascular (51%; HR: 0,49; p=0,03). Además, el estudio informó de una reducción del 49% en la mortalidad por todas las causas (HR: 0,51; p=0,008). Destacar que PIONEER 6 es un estudio de seguridad cardiovascular preaprobación y no se diseñó para demostrar superioridad en disminución de episodios cardiovascular mayores y, aun así, consigue reducción de mortalidad.
Intensificación de tratamiento con mal control metabólicoDefinición de control metabólicoRecomendaciónLa actualización del consenso propone un cambio en la definición de control metabólico, ampliando la misma a un objetivo combinado de control glucémico, reducción ponderal y ausencia de hipoglucemias. El objetivo es:
- a)
HbA1c ≤6,5% si puede conseguirse con fármacos que no induzcan hipoglucemias o ganancia de peso. En caso contrario incrementar el objetivo de HbA1c a ≤7% (o superior en pacientes con alto riesgo de hipoglucemia grave).
- b)
Evitar hipoglucemias: no usar sulfonilureas, glinidas ni insulina rápida, y limitar insulinas basales a pacientes que no consiguen un adecuado control glucémico a pesar de la intensificación con antihiperglucemiantes cardioprotectores.
- c)
Promover una pérdida de peso del 10% en un año en pacientes con un índice de masa corporal (IMC)≥25kg/m2 o perímetro abdominal aumentado (≥102cm en varones y ≥88cm en mujeres). En el resto de pacientes (salvo fragilidad) evitar aumento de peso. Este objetivo puede contribuir además, a lograr otros objetivos generales del paciente como el control de lipoproteínas de baja densidad o PA. Intentar un objetivo final de IMC<25kg/m2 es poco realista y no factible en la mayoría de los pacientes.
El control glucémico intensivo reduce las complicaciones microvasculares de la DM2, pero los datos sobre reducción de riesgo cardiovascular son menos claros23. El control glucémico intensivo redujo un 17% el riesgo de IAM no mortal, pero sin observase beneficios en la mortalidad cardiovascular, mortalidad por todas las causas, ictus o IC en un metaanálisis24, pero en el estudio ACCORD25 hubo un aumento de la mortalidad por todas las causas. Es necesario reseñar que en estos estudios se utilizaron fármacos que favorecían las hipoglucemias y la ganancia de peso.
Ausencia de hipoglucemiasLas hipoglucemias graves se han asociado en múltiples ensayos con un aumento de la morbimortalidad cardiovascular y mortalidad por todas las causas, por lo que es prioritario evitar los fármacos que inducen hipoglucemias en pacientes con DM2 y alto riesgo cardiovascular26,27. En consecuencia, de acuerdo con el consenso de los endocrinos americanos (American Association of Clinical Endocrinology 2018)20, recomendamos un objetivo de HbA1c≤6,5% si puede conseguirse con fármacos que no induzcan hipoglucemias ni ganancia de peso; en caso contrario el objetivo se eleva a HbA1c≤7% (o superior en caso de limitada expectativa de vida, hipoglucemias graves, fragilidad o múltiples comorbilidades asociadas que dificulten un adecuado control glucémico).
Reducción ponderalEl riesgo cardiovascular en la DM2 aumenta exponencialmente a medida que el IMC se eleva en la población caucásica por encima de 25kg/m2 y el perímetro de cintura se incrementa por encima de 94cm en varones y 80cm en mujeres, aunque el riesgo se considera muy alto con un perímetro de cintura ≥102cm en varones y 88cm en mujeres28. El exceso de peso es la norma en individuos con DM2, y se estima que el 50 y el 80% tienen un IMC≥30 y 25kg/m2, respectivamente29. En el estudio Di@bet.es, la prevalencia de obesidad y de obesidad abdominal en los españoles con DM2 alcanza el 50 y el 68%, respectivamente30. La pérdida de peso (5-15% del peso basal, aunque mayores pérdidas inducen mayores beneficios) reduce la glucolipotoxicidad y, por tanto, mejora la sensibilidad a la insulina, el control glucémico, la PA y el perfil lipídico, y disminuye la necesidad de fármacos antihiperglucemiantes en pacientes con DM2, ya sea mediante modificación del estilo de vida, fármacos o cirugía bariátrica29. En el estudio LOOK-AHEAD31, aquellos pacientes con DM2 que perdieron el primer año más de un 10% del peso basal tuvieron una reducción del 21% en la morbimortalidad cardiovascular respecto a los pacientes que no perdieron peso. En un reciente metaanálisis, la cirugía bariátrica en pacientes con DM2 incrementó la remisión de la diabetes, y redujo complicaciones micro y macrovasculares en comparación con el tratamiento no quirúrgico32.
Explicación de la doble y triple terapiaRecomendaciónEscenario 1 (paciente sin tratamiento antidiabético previo)Se priorizará el uso de fármacos antihiperglucemiantes cardioprotectores (arGLP-1, ISGLT2), solos o en combinación.
Escenario 2 (paciente con tratamiento previo)Se mantendrá la metformina si la tuviere y se intentará reducir o suspender aquellos fármacos sin beneficio cardiovascular demostrado (sulfonilureas, glinidas, IDPP-4, insulina), sustituyéndolos por fármacos cardioprotectores. Los arGLP-1 son intrínsecamente resistentes a la inactivación por DPP-4, por lo que añadir un IDPP-4 a un arGLP-1 tiene un efecto nulo. Por otro lado, si se prescribe un arGLP-1 a un paciente que está siendo tratado con un IDPP-4, debe suspenderse este último (switch). Pioglitazona debe suspenderse en pacientes con riesgo de IC.
Modo de intensificaciónSi la HbA1c es ≥1,5% del objetivo de control glucémico, entonces la intensificación se hará con 2 fármacos en lugar de uno. Se dará prioridad a la intensificación con arGLP-1, ISGLT2 y metformina, de tal modo que si se llega a la triple terapia la combinación de elección será arGLP-1+iSGLT2+metformina, excepto contraindicación para alguno de estos fármacos. En contra de la valoración subjetiva sobre eficacia relativa publicada por la American Diabetes Association (considerando a la insulina como el fármaco más potente y a las sulfonilureas superiores a ISGLT2), diversos ensayos clínicos aleatorizados han demostrado superioridad de los arGLP-1 en control glucémico, pérdida de peso y descenso de PA frente a todos los grupos terapéuticos incluida la insulina basal, además de un menor riesgo de hipoglucemias que sulfonilureas o insulina. Del mismo modo, los iSGLT2 han mostrado superioridad a largo plazo en control glucémico, reducción de peso y PA frente a sulfonilureas o IDPP-4, además de un menor riesgo de hipoglucemias que las sulfonilureas29. En pacientes con contraindicación o intolerancia a arGLP-1, se pueden utilizar IDPP-4, dado su efecto neutro sobre eventos cardiovasculares, peso e hipoglucemias.
Bases de la recomendaciónLa probabilidad de conseguir un descenso de HbA1c superior a 1,5 puntos porcentuales con un solo fármaco es muy baja, por lo que se recomienda intensificación con 2 fármacos simultáneamente en pacientes con HbA1c≥1,5% por encima del objetivo23. En el resto de casos se puede intensificar con un fármaco.
Como se ha comentado anteriormente, varios arGLP-1 (liraglutida, semaglutida y albiglutida) e iSGLT2 (empagliflozina, canagliflozina y dapagliflozina) han mostrado beneficio cardiovascular en pacientes con DM2 y alto riesgo cardiovascular, independientemente de su IMC, por lo que en el momento actual limitar la financiación de los arGLP-1 a pacientes con IMC>30 no tiene soporte científico. Metformina mostró una reducción de morbimortalidad cardiovascular en un pequeño grupo de pacientes con sobrepeso (n=342) en el estudio UKPDS33 frente a dieta o sulfonilureas o insulinas de primera generación, resultado que hoy sería insuficiente para cualquier agencia reguladora por el propio diseño del estudio. De hecho, un reciente metaanálisis de ensayos aleatorizados que incluyó el UKPDS concluye que metformina tiene un efecto neutro sobre la incidencia de IAM y la morbimortalidad cardiovascular o por todas las causas34. Por otra parte, aunque en los estudios de seguridad cardiovascular con arGLP-1 o iSGLT2 un 75% de pacientes estaban en tratamiento con metformina, el beneficio cardiovascular también se vio en el subgrupo que no estaba con este fármaco, lo que sugiere que el efecto cardioprotector de estos fármacos es independiente de su combinación con metformina35.
Respecto a la pioglitazona, aunque en el estudio PROACTIVE36 el objetivo secundario compuesto por muerte cardiovascular, IAM o ictus no mortal se redujo de forma significativa un 16% en pacientes con DM y ECV, el incremento de riesgo de IC y de peso de este fármaco hace que no tenga un perfil riesgo/beneficio favorable en pacientes con ECV.
Explicación de la elección de inhibidores de la dipeptidil peptidasa-4 con filtrados glomerulares <15ml/minRecomendaciónEn pacientes con filtrado glomerular <15ml/min prescribir IDPP-4.
Bases de la recomendaciónEn pacientes con enfermedad renal crónica estadio 5 existen pocas alternativas terapéuticas salvo la insulina. Los IDPP-4 representan una clase farmacológica que puede utilizarse (con ajuste de dosis, salvo linagliptina que no lo precisa) en pacientes con enfermedad renal crónica estadio 5 incluyendo la diálisis, cumpliendo además los criterios de seguridad cardiovascular y efecto neutro sobre peso e hipoglucemias23.
Explicación de elección de insulinaRecomendaciónEn pacientes con DM2 y ECV o alto riesgo cardiovascular que no se controlan tras la intensificación a triple terapia con fármacos cardioprotectores y no son candidatos a fármacos para la obesidad o cirugía metabólica, se iniciará insulinoterapia basal con insulina degludec, dado que, aunque es igual en resultados de seguridad cardiovascular que insulina glargina U100, consigue una reducción significativa del riesgo de hipoglucemias graves totales y nocturnas37.
Bases de la recomendaciónSolo 2 insulinas tienen estudios de seguridad cardiovascular en pacientes con DM2 y, por tanto, son las que se contemplan en este consenso por el peso de su evidencia: glargina U100 y degludec. En el estudio ORIGIN38, glargina U100 mostró no inferioridad en episodios cardiovasculares mayores frente a tratamiento antihiperglucemiante convencional que no incluía inicialmente insulina, aunque incrementó el riesgo de hipoglucemias totales y graves. En el estudio DEVOTE, insulina degludec mostró no inferioridad en el objetivo primario compuesto por muerte cardiovascular, IAM o ictus no mortal frente a glargina U100 y, además, redujo el riesgo de hipoglucemias graves un 40%, y el de hipoglucemias graves nocturnas un 53%37. Como dato adicional que no forma parte del análisis principal del estudio, el subgrupo de mujeres mostró una reducción significativa del objetivo primario de un 24% con degludec. Insulina glargina U300 no tiene estudio de seguridad cardiovascular. Por ello, recomendamos utilizar insulina degludec como insulina de elección en pacientes con DM2 y ECV o alto riesgo cardiovascular. La insulinoterapia es sinérgica con la triple terapia metformina+ISGLT2+arGLP-1, por lo que se recomienda, si no hay contraindicación, mantener los 3 fármacos al iniciar insulina basal.
Explicación de indicación de cirugía bariátrica/metabólicaRecomendación- a)
Se recomienda tratamiento con fármacos para la obesidad (preferentemente liraglutida a dosis de 3mg u orlistat como segunda opción) en pacientes con DM2 y ECV que no han logrado el objetivo de pérdida de peso. La pérdida ponderal con fármacos para la obesidad también puede mejorar el control glucémico y reducir la necesidad de intensificar la terapia antihiperglucemiante con insulina.
- b)
Se recomienda cirugía bariátrica/metabólica en pacientes con IMC≥30kg/m2 que no han conseguido un adecuado control glucémico (cirugía metabólica) o pérdida ponderal (cirugía bariátrica) a pesar de modificación de estilo de vida e intensificación con fármacos antihiperglucemiantes que inducen pérdida de peso o fármacos para la obesidad.
En España están comercializados 3 fármacos para el tratamiento de la obesidad: orlistat, liraglutida 3mg y la combinación bupropion/naltrexona. Todos ellos consiguen una pérdida de peso >10% con mayor probabilidad que el placebo, y además reducen la HbA1c de forma significativa en pacientes con DM229. Orlistat no tiene estudio de seguridad cardiovascular, aunque induce mejoría de factores de riesgo cardiovascular en pacientes con obesidad y DM239. El estudio de seguridad cardiovascular de bupropion-naltrexona (LIGHT) fue interrumpido prematuramente por rotura de confidencialidad, por lo que carecemos de datos cardiovasculares con este fármaco. El principal problema de bupropion-naltrexona es el incremento de la PA en algunos pacientes que limita su uso40. Liraglutida 3mg no tiene estudio de seguridad cardiovascular, aunque en su ficha técnica se han incluido los datos favorables del estudio LEADER realizado con la dosis de 1,8mg3. Estos datos, junto a su perfil cardiometabólico favorable, hacen que liraglutida sea el fármaco de elección si es necesario intensificar el tratamiento para la pérdida de peso. En caso de tratamiento previo con liraglutida, se incrementará la dosis hasta 3mg, y en caso de otro arGLP-1 valorar el cambio a liraglutida 3mg.
La cirugía metabólica es muy efectiva para mejorar el control glucémico en pacientes con DM2, y con frecuencia produce remisión de la enfermedad. Los beneficios incluyen además, una reducción de peso muy superior a la que consigue el tratamiento no quirúrgico, así como una disminución en el número de fármacos antihiperglucemiantes23. En un reciente metaanálisis, la cirugía bariátrica en pacientes con DM2 incrementó la remisión de la diabetes y redujo complicaciones micro y macrovasculares en comparación con el tratamiento no quirúrgico32. En consenso internacional de 2016 se recomendó cirugía metabólica en pacientes con IMC≥30kg/m2 que no han conseguido un adecuado control glucémico (cirugía metabólica) a pesar de modificación de estilo de vida e intensificación con fármacos antihiperglucemiantes41,42. El tratamiento de la enfermedad renal diabética en el paciente con DM2 puede consultarse en el documento y la tabla 1 del material adicional en anexo.
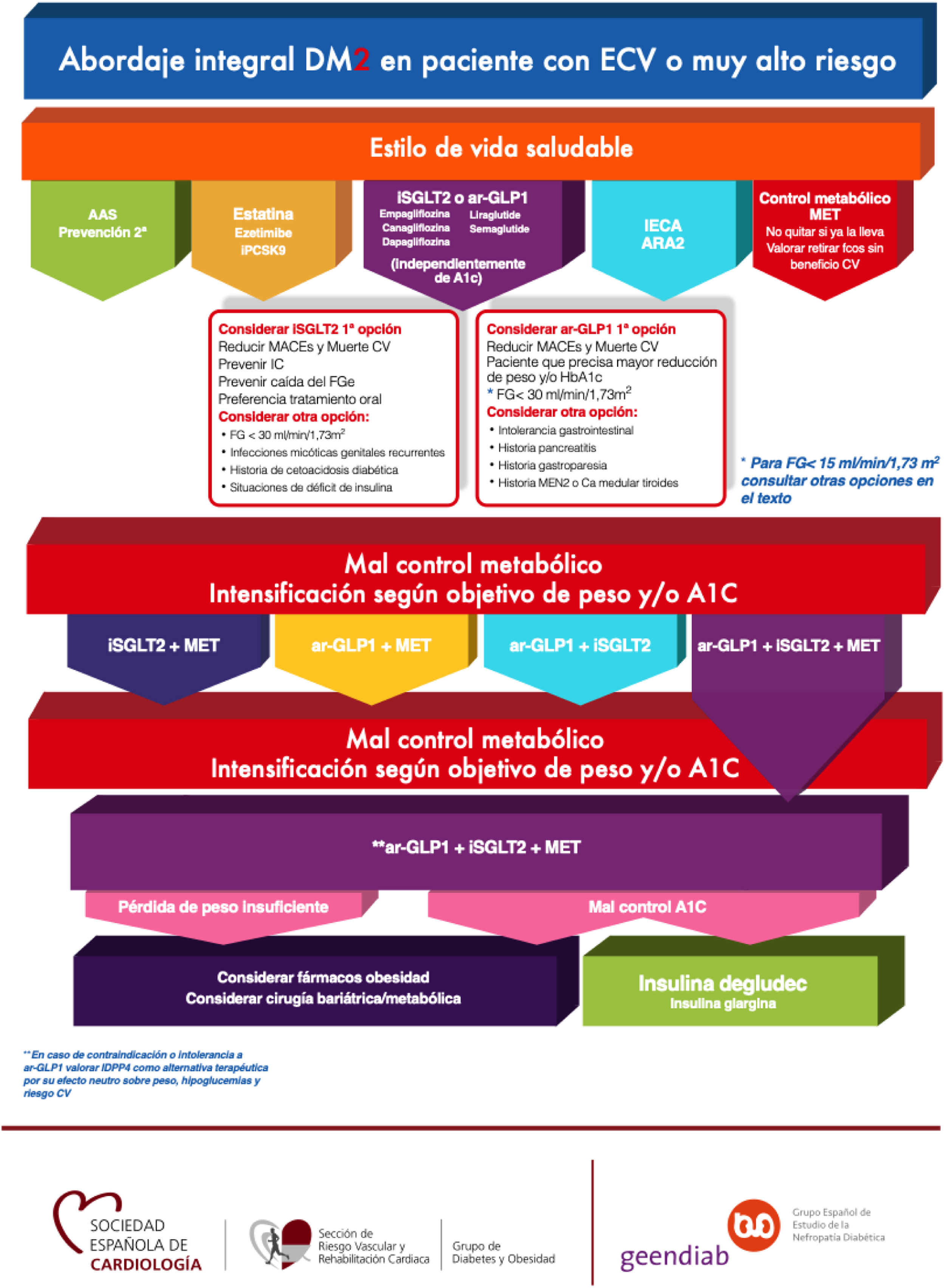
Algoritmo de abordaje integral del paciente con diabetes mellitus tipo 2 y enfermedad cardiovascular o de muy alto riesgo cardiovascularEl abordaje debe ser integral y simultáneo, no dejando en segundo escalón aspectos básicos de la prevención cardiovascular que debe estar centrada en lograr un estilo de vida saludable, y en conseguir los objetivos de control de los factores de riesgo cardiovascular. Basados en el peso de la evidencia científica que ha sido explicada a lo largo de este documento, presentamos las recomendaciones del tratamiento global de estos pacientes con el fin de disminuir su riesgo cardiovascular y de aportar protección renal y cardiaca (fig. 1).
Algoritmo de abordaje integral DM2 en paciente con ECV o muy alto riesgo.
AAS: ácido acetilsalicílico; arGLP-1: agonistas del receptor del péptido similar al glucagón tipo 1; CV: cardiovascular; DM2: diabetes mellitus tipo 2; ECV: enfermedad cardiovascular; FGe: filtrado glomerular estimado; HbA1c: hemoglobina glicosilada; IC: insuficiencia cardiaca; IECA: inhibidores de la enzima convertidora de la angiotensina; iPCSK9: inhibidores de la proproteína convertasa subtilisina/kexina 9; iSGLT2: inhibidores del cotransportador de sodio-glucosa tipo 2; MACE: eventos adversos cardiovasculares mayores; MET: metformina.
Aspecto fundamental en este sentido es la educación del paciente para que sea él, el responsable del control y evolución de su enfermedad.
Destacar que estas recomendaciones se hacen según el nivel de evidencia científica aportada por cada fármaco, y están hechas por expertos de diferentes especialidades médicas (endocrinos, médicos de familia, nefrólogos y cardiólogos) ya que creemos que no existe otra opción para la realización de este tipo de consensos. Los fármacos que no están contemplados en el consenso, no lo están bien porque su uso ha demostrado aumento de complicaciones cardiovasculares o por falta de beneficio cardiovascular. Únicamente se recomiendan fármacos que han demostrado beneficio cardiovascular en ensayos clínicos aleatorizados que han cumplido los requerimientos de la Food and Drug Administration.
FinanciaciónEste documento cuenta con el aval del Grupo de Trabajo de Diabetes y Obesidad de la Sociedad Española de Cardiología y del Grupo de Nefropatía Diabética de la Sociedad Española de Nefrología.
Conflicto de interesesJ.J. Gorgojo declara que ha recibido honorarios personales no relacionados con este artículo por parte de Astra-Zeneca, Abbott, AbbVie Inc, Boehringer Ingelheim Pharmaceuticals Inc, Esteve, Janssen Pharmaceuticals, Eli Lilly and Company, Merck Sharp & Dohme, Novo-Nordisk, Pfizer, Roche Pharma, Sanofi-Aventis y Mundipharma.