Los anticoagulantes orales de acción directa (ACOD) están infrautilizados en pacientes con fibrilación auricular (FA). Nuestro objetivo es conocer la proporción de pacientes con FA atendidos en consultas de cardiología con indicación para recibir ACOD (según el Informe de posicionamiento terapéutico) que continúan en tratamiento con antagonistas de la vitamina K (AVK) y determinar las causas por las que no se realiza el cambio.
MétodosEstudio observacional, retrospectivo, multicéntrico, de ámbito nacional, basado en la revisión de historias clínicas de pacientes con FA atendidos en consultas de cardiología.
ResultadosParticiparon 256 cardiólogos. Se incluyó a 1.238 pacientes con FA (edad media: 74,6 años; 40,6% mujeres), 1.204 recibían anticoagulantes orales (41,7% AVK y 55,6% ACOD); 86,7% tenía un riesgo tromboembólico alto (CHA2DS2-VASc ≥ 2) y 28,7% un riesgo alto de sangrado (HAS-BLED ≥ 3). De los pacientes en tratamiento con AVK, 43,5 y 38% tenían un tiempo en rango terapéutico inadecuado evaluado por el método de Rosendaal o por el método directo, respectivamente; 36,8% (190 de 516) de los pacientes con AVK presentaba alguna indicación de tratamiento con ACOD, principalmente la imposibilidad de mantener el INR en rango (147 pacientes). La principal dificultad para no prescribir un ACOD eran las barreras burocráticas (87 pacientes).
ConclusionesUna alta proporción de pacientes con FA atendidos en cardiología en tratamiento con AVK tienen alguna indicación para recibir ACOD, principalmente por imposibilidad de mantener el INR en rango terapéutico. Las barreras burocráticas son la principal dificultad para prescribir ACOD.
Direct acting oral anticoagulants (DOAC) are underused in patients with nonvalvular atrial fibrillation (NVAF). Our objective is to determine the proportion of patients with NVAF seen in cardiology consultations with an indication for DOAC (according to the Therapeutic Positioning Report) who continue to be treated with vitamin K antagonists (VKA) and to determine the reasons why this change has not materialized.
MethodsObservational, retrospective, multicenter, national study, based on medical records review of patients with NVAF seen in cardiology clinics.
Results256 cardiologists participated in the study. 1238 patients with NVAF were included (mean age: 74.6 years; 40.6% women), 1204 received oral anticoagulants (41.7% VKA and 55.6% DOAC); 86.7% had a high thromboembolic risk (CHA2DS2-VASc ≥ 2) and 28.7% had a high risk of bleeding (HAS-BLED ≥ 3). Of the patients treated with VKA, 43.5% and 38% had a time outside the therapeutic range evaluated by the Rosendaal method or by the direct method, respectively. 36.8% (190/516) of the patients with VKA had some indication for treatment with DOAC, mainly the inability to maintain the INR within range (147 patients). The main difficulty in not prescribing a DOAC was bureaucratic barriers (87 patients).
ConclusionsA high proportion of patients with NVAF seen in cardiology and under treatment with VKA have some indication to receive DOAC, this being mainly the inability to maintain an INR in therapeutic range. Bureaucratic barriers are the main difficulty in prescribing DOAC.
La fibrilación auricular (FA) es la arritmia cardiaca sostenida más frecuente en adultos1. En los países desarrollados, se estima que la prevalencia es de 1-4%, y aumenta a más de 13% en individuos de más de 80 años1,2. En España, la prevalencia alcanza 4,4% en la población general y 17,7% en los mayores de 80 años3. La FA se asocia de forma independiente con un riesgo casi cinco veces mayor de ictus y casi multiplica por dos el riesgo de mortalidad comparado con la población general4. La anticoagulación oral puede reducir notablemente estas complicaciones1,5.
Los antagonistas de la vitamina K (AVK), como el acenocumarol o la warfarina, pueden disminuir la incidencia de ictus ≈ 60% y la muerte ≈ 25% en los pacientes con FA6. Sin embargo, el uso de AVK en la práctica clínica presenta dificultades7. Una gran proporción de pacientes (40-55%) no se mantiene en rango terapéutico y está en riesgo de complicaciones por exceso o falta de anticoagulación8–10. Además, se requiere una monitorización estrecha, con el consiguiente consumo de recursos y afectación en la calidad de vida de los pacientes11. Los anticoagulantes orales de acción directa (ACOD), como el edoxabán, apixabán, rivaroxabán o dabigatrán, pueden superar las limitaciones de los AVK, pues tienen un efecto más estable y no es necesario realizar controles de la anticoagulación7. En los ensayos clínicos y en estudios de la vida real, los ACOD han demostrado una eficacia similar o, en algunos casos, mayor que los AVK en la prevención del ictus de pacientes con FA y un mejor perfil de seguridad1. La guía de práctica clínica europea vigente recomienda el uso preferencial de ACOD sobre los AVK para la mayoría de los pacientes con FA1. Sin embargo, los ACOD están infrautilizados en nuestro medio en pacientes con FA. La tasa de prescripción de ACOD en España podría estar alrededor de 40%, muy por debajo de 67% de la media europea10, aunque esta proporción de uso podría ser diferente entre las diferentes especialidades que atienden pacientes con FA.
En este estudio nos propusimos conocer el perfil de los pacientes con FA atendidos en las consultas de cardiología, el grado de control de la anticoagulación y la proporción de pacientes con FA con indicación para recibir ACOD, según el Informe de Posicionamiento Terapéutico (IPT) de la Agencia Española de Medicamentos y Productos Sanitarios12, que continúan en tratamiento con AVK. Además, en los pacientes en tratamiento con AVK con indicaciones para ACOD, nos propusimos determinar las causas por las que no se realiza el cambio.
MétodosEstudio observacional, retrospectivo, multicéntrico, de ámbito nacional, basado en la revisión de historias clínicas electrónicas por parte de los médicos encargados de la atención del paciente (médicos investigadores) en consultas generales de cardiología del Sistema Nacional de Salud o de la medicina privada.
Se siguieron los requerimientos éticos de las directrices vigente. Para asegurar el anonimato de los pacientes frente a terceros (analistas, monitores) se procedió a una disociación de la identidad de los pacientes respecto a los códigos numéricos usados en los registros electrónicos, de forma que no permitía a terceras personas identificar al encuestado. Con la anonimización de los datos, y al tratarse de un estudio retrospectivo de revisión de historias clínicas, se justificó la exención del consentimiento informado. El proyecto fue aprobado por el Comité Ético de Investigación de la Universidad Francisco de Vitoria (Madrid, España).
Cada médico investigador realizó la revisión de cinco historias clínicas. Se incluyó a los primeros cinco pacientes atendidos entre el 10 de febrero y el 3 de marzo de 2020, recogiendo datos de la última revisión disponible en el periodo comprendido entre el 1 y el 31 de diciembre de 2019.
Población en estudio y médicos investigadoresLos médicos investigadores fueron cardiólogos que atendían regularmente pacientes en consulta con FA.
Los criterios de inclusión de pacientes fueron: FA permanente o paroxística con seguimiento habitual en consultas de cardiología; edad > 18 años; residentes en España. Los criterios de exclusión: FA de origen valvular; inestabilidad clínica, tratamiento actual con heparina, historias clínicas no disponibles o incompletas.
VariablesSe recogieron datos sobre la experiencia profesional de los cardiólogos y variables demográficas y clínica de los pacientes. Se consideró que un paciente tenía riesgo de caídas si presentaba algún factor de riesgo (debilidad de miembros inferiores, historia previa de caídas, equilibrio deficiente, deterioro cognitivo, hipotensión ortostática, uso de fármacos psicotrópicos, artritis grave o mareo). Se recogió el riesgo tromboembólico (escala CHA2DS2-VASc) y el de hemorragia (escala HAS-BLED)12. Se evaluó la fragilidad mediante la Clinical Frailty Scale (CFS)13,14. Se recogió el filtrado glomerular, el último cociente internacional normalizado (INR), y el tiempo en rango terapéutico (TrT) de los pacientes con AVK por el método directo y por método de Rosendaal. El TrT se consideró inadecuado si era < 60% por el método directo o < 65% por el método de Rosendaal. El periodo de valoración del TrT fue de al menos los últimos seis meses, excluyendo los INR del primer mes (en caso de ajuste inicial de dosis) o periodos de cambio12. Se recogió la adherencia terapéutica a juicio del investigador. Para evaluar si el paciente con AVK tenía una indicación de ACOD, se incluyeron las indicaciones del IPT de ACOD del Sistema Nacional de Salud de 201612. Se incluyó un listado de posibles barreras mencionadas en otros estudios15,16. Se hizo un subestudio analizado las comunidades autónomas (CC. AA.) en las que existen menos restricciones al uso de ACOD, pues no requieren paso previo por AVK para prescribir ACOD.
Estudio estadísticoSe estimó la participación de 300 investigadores y 1.500 pacientes. Se esperaba poder realizar estimaciones de las proporciones de las variables centrales de distribución binomial con una precisión de ± 2,5%, con un nivel de confianza de 95%, en las circunstancias más desfavorables posibles (p = q = 0,50).
Para las variables cualitativas, se calcularon las frecuencias relativas (%) e intervalos de confianza del 95% (IC 95%). Para describir variables cuantitativas se usaron media y desviación estándar, o mediana y rango intercuartílico en los casos de dispersión amplia o atípica de los datos. Se compararon las diferencias entre variables cualitativas empleando la prueba χ2 o prueba exacta de Fisher, según cada circunstancia. La comparación de variables cuantitativas se efectuó mediante la prueba t de Student (o U de Mann-Whitney, si las condiciones lo exigían) o el análisis de la varianza (o prueba de Kruskal-Wallis) en los casos de comparaciones múltiples, complementado por una prueba a posteriori de comparación múltiple (Bonferroni, Tukey). Se empleó el programa estadístico SPSS versión 26.0.0.0 (IBM Corp., Armonk, Estados Unidos).
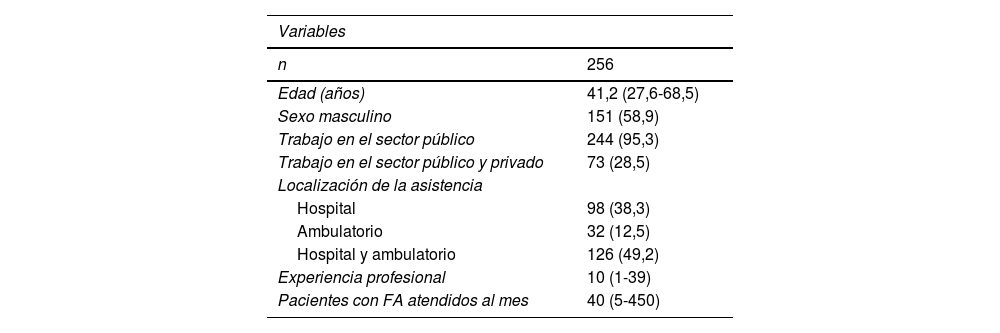
ResultadosPerfil de los cardiólogos participantesSe solicitó la participación de 300 cardiólogos y 256 participaron en la encuesta (58,9% varones). La edad media fue de 42,8 años (IC 95%, 41,7-43,9), más alta en varones que en mujeres (44,4 vs. 40,6 años; p = 0,001). La mayoría trabajaba en el sector público. La media de tiempo de experiencia profesional, sin contar la residencia, fue de 11,6 años (IC 95%, 10,5-12,7); más alta en varones que en mujeres (13 vs. 9,7 años; p = 0,004). Atendían una media de 56 pacientes con FA al mes (IC 95%, 49-62). El perfil de los cardiólogos se muestra en la tabla 1.
Perfil de los cardiólogos que participaron en la encuesta
| Variables | |
|---|---|
| n | 256 |
| Edad (años) | 41,2 (27,6-68,5) |
| Sexo masculino | 151 (58,9) |
| Trabajo en el sector público | 244 (95,3) |
| Trabajo en el sector público y privado | 73 (28,5) |
| Localización de la asistencia | |
| Hospital | 98 (38,3) |
| Ambulatorio | 32 (12,5) |
| Hospital y ambulatorio | 126 (49,2) |
| Experiencia profesional | 10 (1-39) |
| Pacientes con FA atendidos al mes | 40 (5-450) |
Los datos se expresan como n (%) o mediana (intervalo intercuartílico).
FA: fibrilación auricular.
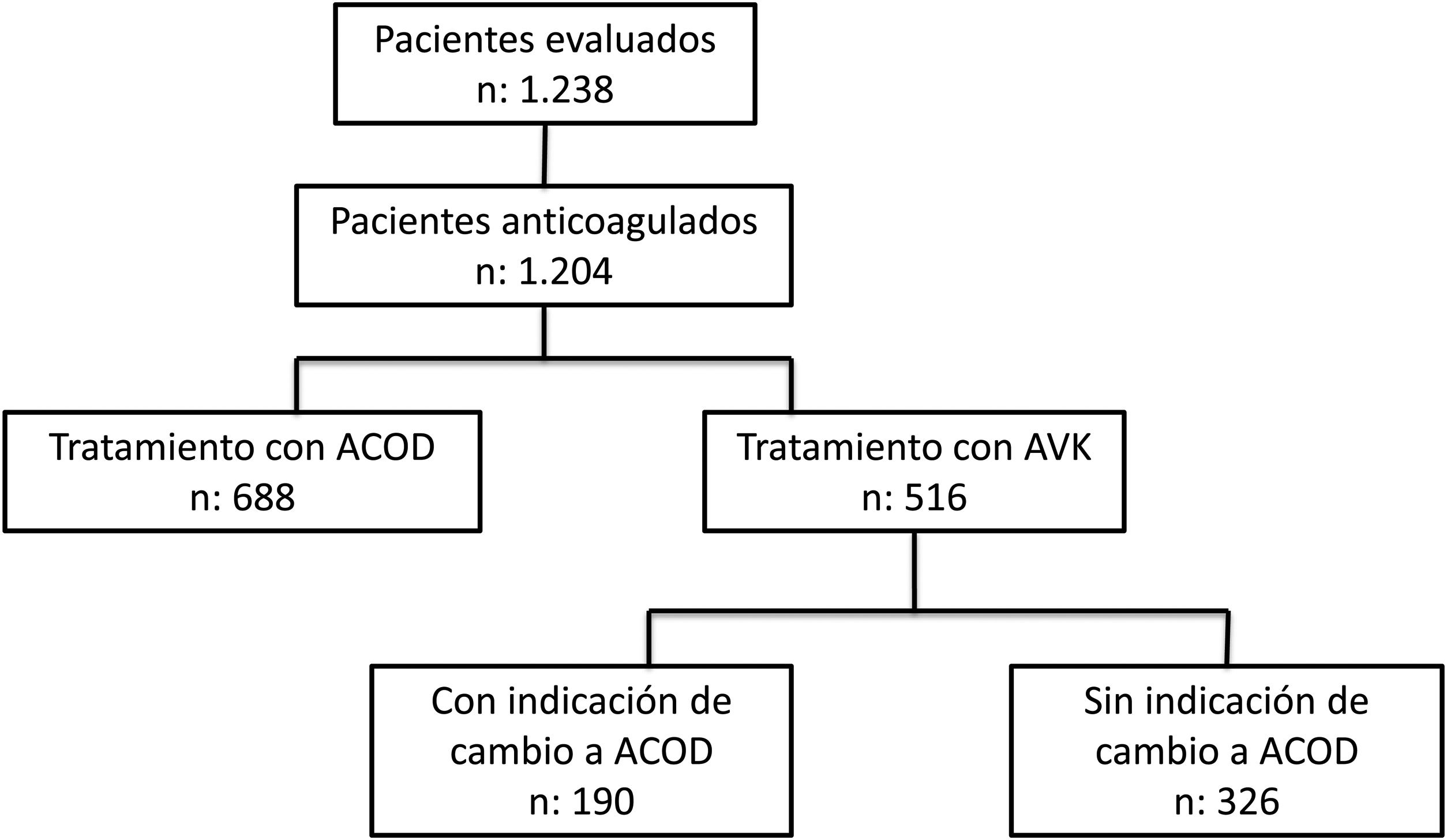
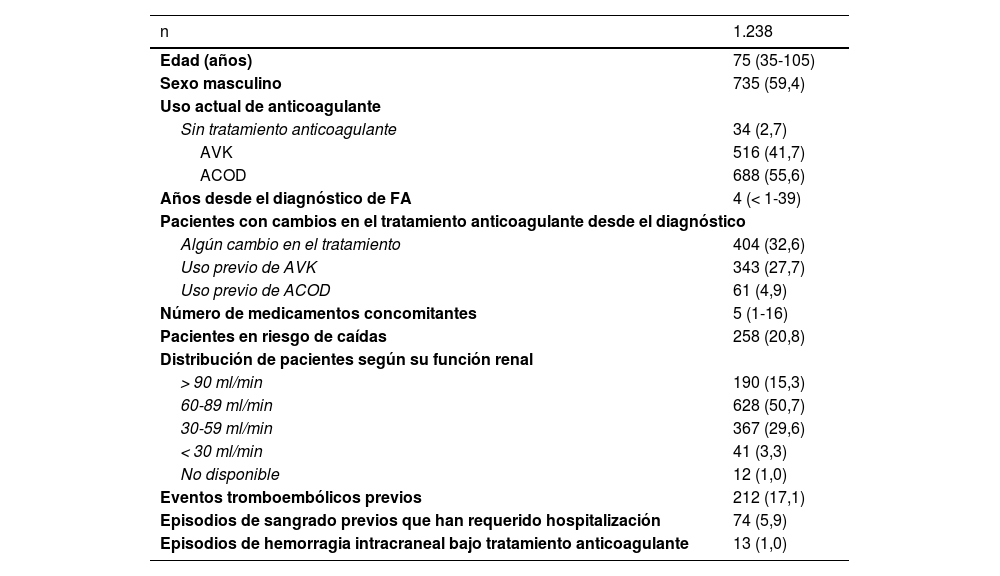
Se incluyó a 1.238 pacientes (≈ 60% varones). Los detalles de su perfil se muestran en la tabla 2. La edad media era de 74,6 años (IC 95%, 74,02-75,18), mayor en mujeres que en varones (76,7 vs. 73,2 años; p < 0,001); 41,7% (516) de los pacientes anticoagulados tomaban un AVK, mientras que 55,6% (688) tomaba un ACOD (fig. 1). La edad media de los pacientes en tratamiento con AVK era algo superior a la del grupo con ACOD (76,2 vs. 73,9 años; p < 0,001). La media del tiempo desde el diagnóstico de la FA fue de 5,4 ± 5,05 años, mayor en los pacientes con AVK respecto a los pacientes con ACOD (5,9 vs. cinco años; p = 0,003). Además del tratamiento anticoagulante, los pacientes tomaban seis fármacos concomitantes de media. Desde el diagnóstico de la FA, un tercio de los pacientes (404) había tenido algún cambio en el tratamiento anticoagulante y, de ellos, 83,5% (343) tomaba un AVK previamente y 14,8% restante (61) tomaba un ACOD previamente. Más de 65% de los participantes tenía una tasa de filtrado glomerular > 60 ml/min; 75% de los pacientes con tasa de filtrado glomerular < 30 ml/min (31/41) recibía un AVK.
Perfil de los pacientes incluidos en la encuesta
| n | 1.238 |
|---|---|
| Edad (años) | 75 (35-105) |
| Sexo masculino | 735 (59,4) |
| Uso actual de anticoagulante | |
| Sin tratamiento anticoagulante | 34 (2,7) |
| AVK | 516 (41,7) |
| ACOD | 688 (55,6) |
| Años desde el diagnóstico de FA | 4 (< 1-39) |
| Pacientes con cambios en el tratamiento anticoagulante desde el diagnóstico | |
| Algún cambio en el tratamiento | 404 (32,6) |
| Uso previo de AVK | 343 (27,7) |
| Uso previo de ACOD | 61 (4,9) |
| Número de medicamentos concomitantes | 5 (1-16) |
| Pacientes en riesgo de caídas | 258 (20,8) |
| Distribución de pacientes según su función renal | |
| > 90 ml/min | 190 (15,3) |
| 60-89 ml/min | 628 (50,7) |
| 30-59 ml/min | 367 (29,6) |
| < 30 ml/min | 41 (3,3) |
| No disponible | 12 (1,0) |
| Eventos tromboembólicos previos | 212 (17,1) |
| Episodios de sangrado previos que han requerido hospitalización | 74 (5,9) |
| Episodios de hemorragia intracraneal bajo tratamiento anticoagulante | 13 (1,0) |
Los datos se expresan como n (%) o mediana (intervalo intercuartílico).
ACOD: anticoagulante de acción directa; AVK: antagonista de la vitamina K; FA: fibrilación auricular.
El 17,1% de los pacientes (212) tenía antecedentes de eventos tromboembólicos; 6% (74) había sufrido un episodio de sangrado que había requerido hospitalización; y 1% (13) tenía antecedentes de hemorragia intracraneal bajo tratamiento con anticoagulantes. La proporción de pacientes con antecedentes de eventos tromboembólicos era numéricamente inferior en los pacientes con AVK respecto a ACOD (15,1 vs. 19,3%; p = 0,057). La proporción de episodios de sangrado también era inferior en el grupo con AVK (4,1 vs. 7,4%; p = 0,015).
Control de la anticoagulación de los pacientes con AVKEn los 516 pacientes en tratamiento con AVK, el valor medio del último INR registrado fue de 2,43 (IC 95%, 2,36-2,50; rango: 1-6). En 10,8% de los casos (47 pacientes), el último valor de INR estaba fuera del rango terapéutico.
El TrT estaba disponible en 200 pacientes por el método Rosendaal y en 184 pacientes por el método directo. Por el método Rosendaal, 43,5% de los pacientes (87 de 200) tenía un control inadecuado (TrT < 65%). Por el método directo, 38% de los pacientes (70 de 184) tenía un control inadecuado (TrT < 60%).
AdherenciaEl 50,4% de los cardiólogos había evaluado la adherencia mediante algún método validado en la última revisión, sin diferencias significativas según el tratamiento (48,9% con AVK y 53,3% con ACOD). La percepción subjetiva sobre la adherencia de sus pacientes fue calificada como buena por 97,4% de los cardiólogos.
Riesgo de sangrado, riesgo tromboembólico y fragilidadLa estimación del riesgo de sangrado (escala HAS-BLED) se obtuvo en 1.111 pacientes. El riesgo se consideró bajo en 36,6% (407 pacientes), intermedio en 34,7% (385) y alto en 28,7% (319). El riesgo de sangrado fue similar en los pacientes tratados con AVK o ACOD (tabla 3).
Estimación del riesgo de sangrado, riesgo tromboembólico y fragilidad, según el tipo de tratamiento
| AVK | ACOD | p | |
|---|---|---|---|
| Riesgo de sangrado según la escala HAS-BLED (n) | 493 | 618 | |
| Riesgo bajo(HAS-BLED = 0-1) | 181 (36,7) | 226 (36,6) | 0,71 |
| Riesgo intermedio (HAS-BLED = 2) | 176 (35,7) | 209 (33,8) | |
| Riesgo alto(HAS-BLED ≥ 3) | 136 (27,6) | 183 (29,6) | |
| Riesgo de ictus según la escala CHA2DS2-VASc: | n = 502 | n = 659 | |
| Riesgo moderado (CHA2DS2-VASc = 1) | 62 (12,4) | 92 (14,0) | 0,42 |
| Riesgo mayor de moderado(CHA2DS2-VASc ≥ 2 | 440 (87,6) | 567 (86,0) | |
| Fragilidad según la CFS (n) | 431 | 594 | |
| Paciente sin fragilidad (CFS entre 1 y 3) | 269 (62,4) | 402 (67,7) | 0,08 |
| Paciente frágil(CFS entre 4 y 9) | 162 (37,6) | 192 (32,3) |
Los datos se expresan como n (%) o mediana (intervalo intercuartílico).
ACOD: anticoagulante de acción directa; AVK: antagonista de la vitamina K; CFS: Clinical Frailty Scale.
El riesgo de ictus (escala CHA2DS2-VASc) se obtuvo en 1.161 pacientes; 13,3% (154 pacientes) presentaba un riesgo moderado (CHA2DS2-VASc = 1). El 86,7% restante (1.007 pacientes) presentaba un riesgo mayor (CHA2DS2-VASc ≥ 2). Estos porcentajes fueron similares entre los pacientes con AVK o ACOD (p = 0,423) (tabla 3).
El grado de fragilidad CFS se obtuvo en 1.025 pacientes; 34,5% (354) presentaba fragilidad. No hubo diferencias estadísticamente significativas en el porcentaje de pacientes frágiles entre grupos de tratamiento; sin embargo, tendió a ser superior en el grupo con AVK (37,6 vs. 32,3%; p = 0,08) (tabla 3); 20,8% de los pacientes (258) presentaba riesgo de caídas.
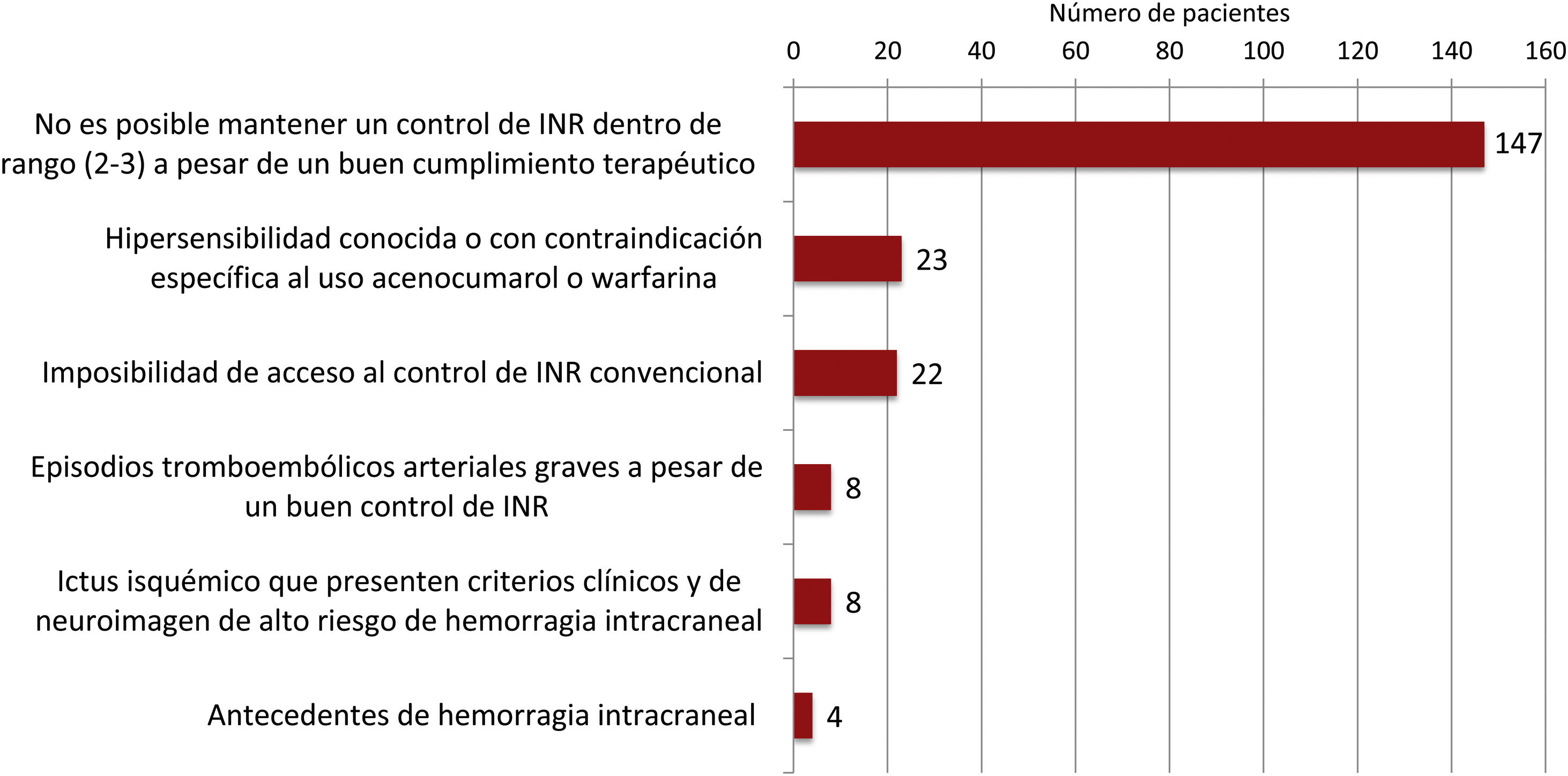
Indicaciones de tratamiento con ACOD y barreras a la prescripciónDe 516 pacientes que tomaban AVK, 190 (36,8%) presentaban algún motivo por el que estaría indicado pautarles un ACOD en opinión de sus cardiólogos siguiendo los criterios del Sistema Nacional de Salud (fig. 1). El motivo más frecuente de indicación de ACOD en pacientes con AVK fue «no es posible mantener un control de INR», seguido, con muchos menos casos, de «hipersensibilidad o contraindicación conocida al acenocumarol o la warfarina» e «imposibilidad de acceso al control de INR convencional» (fig. 2).
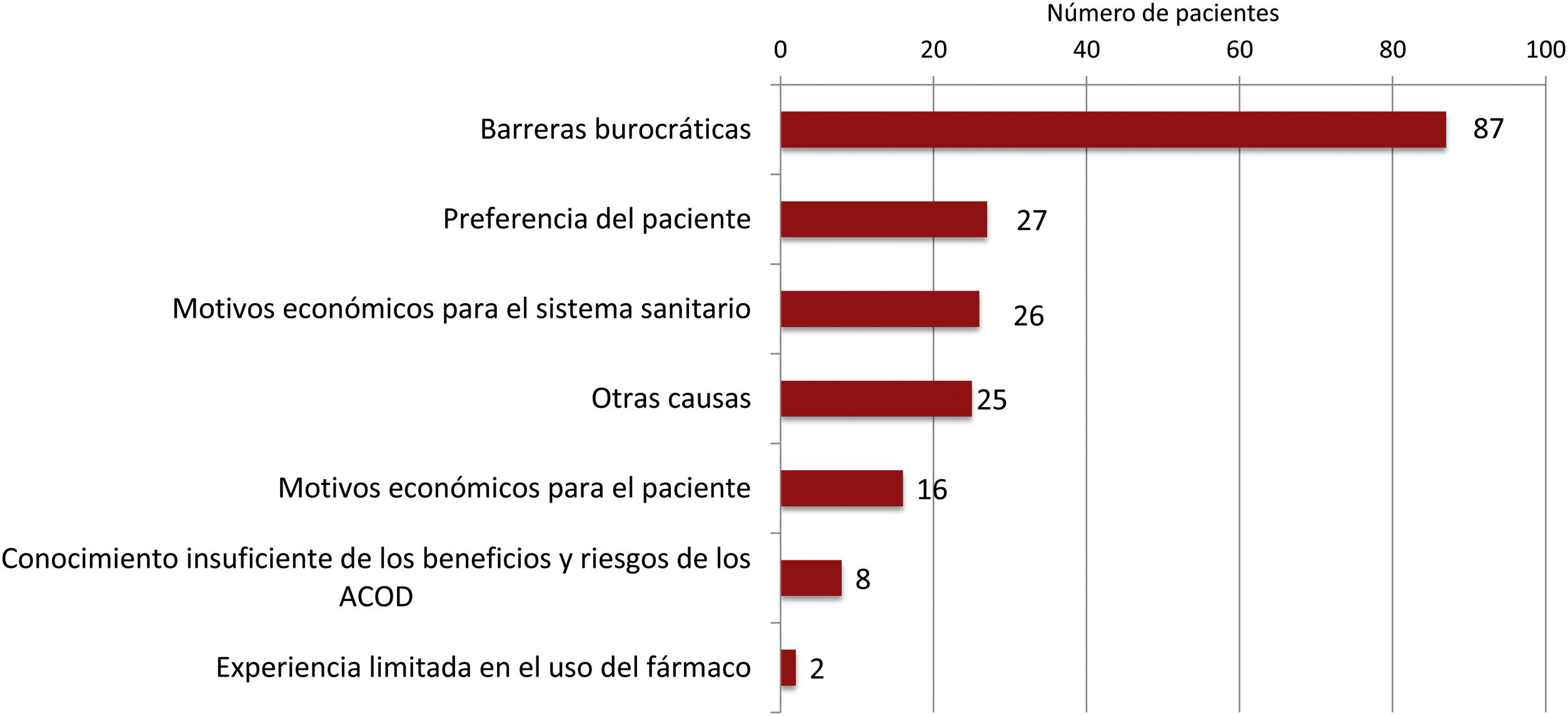
En los 190 pacientes que seguían con AVK, pese a tener indicación de ACOD, el principal motivo para no cambiar de AVK a ACOD fueron «barreras burocráticas», seguido de «las preferencias del paciente» y de «motivos económicos para el sistema sanitario» (fig. 3).
Análisis por comunidades autónomas según restricciones a la prescripción de ACODUn total de 79 pacientes vivían en CC. AA. con menos restricciones a la prescripción de ACOD (Castilla y León, Cantabria y la Rioja) y 1.125 en CC. AA. con más restricciones. La proporción de pacientes en tratamiento con ACOD fue similar (54,4 vs. 57.3%, respectivamente; p = 0,614).
Treinta y seis pacientes en tratamiento con AVK vivían en CC. AA. con menos restricciones. Sus características clínicas eran similares a las de los pacientes con AVK que vivían en CC. AA. con más restricciones (480), aunque la proporción con indicación de ACOD porque no era posible mantener un INR en rango fue significativamente menor (11,1 vs. 29,8%; p = 0,017). En los pacientes de CC. AA. con menos restricciones se reportaron menos barreras burocráticas (16,7 vs. 37,5%; 0,012) y más motivos económicos (30,6 vs. 15,8%; 0,023) como barreras a la prescripción en comparación con pacientes de CC. AA. con más restricciones.
DiscusiónNuestro estudio muestra que en las consultas de cardiología existe una proporción apreciable de pacientes con FA en tratamiento con AVK en quienes estaría indicado el cambio a ACOD. Además, se sugieren algunas de las barreras por las que este cambio no se lleva a cabo.
A pesar de su utilidad en la prevención de eventos tromboembólicos, los AVK tienen numerosos inconvenientes en la práctica clínica7. Tienen una ventana terapéutica estrecha y son frecuentes las interacciones dietéticas y farmacológicas. Además, puede ser difícil encontrar y mantener una dosis óptima7. Asimismo, se requiere la monitorización periódica del INR, lo que puede afectar la calidad de vida de los pacientes11. Probablemente relacionado con la dificultad en el control, hay una gran proporción de pacientes (40-55%), que no alcanzan el TrT mínimo y están en riesgo de eventos tromboembólicos8–10. Estos datos son similares en nuestro estudio, pues 43,5% de los pacientes en tratamiento con AVK tenían un control inadecuado de la anticoagulación por el método Rosendaal y 38% por el método directo. Por ello, no sorprende que la principal causa de indicación de ACOD en nuestro estudio sea, con diferencia, la imposibilidad de mantener al paciente en rango terapéutico con AVK. También llama la atención la baja proporción de médicos que recoge el TrT, lo que puede poner de manifiesto que el control de los AVK no es óptimo.
Los ACOD son más fáciles de utilizar que los AVK7 y han demostrado la no inferioridad, y en muchos casos la superioridad, frente a los AVK en la prevención de eventos tromboembólicos en pacientes con FA con un mejor perfil de seguridad1. En un metanálisis de los ensayos fundamentales, los cuatro ACOD disponibles en la actualidad (edoxabán, apixabán, rivaroxabán y dabigatrán) se asociaron con una reducción significativa de los accidentes cerebrovasculares o los eventos embólicos sistémicos de 19% en comparación con la warfarina, principalmente por una reducción del ictus hemorrágico. Respecto al riesgo de hemorragia, se asociaron a un aumento de 25% en el riesgo de hemorragia gastrointestinal, pero, por otra parte, con una reducción de 14% en el riesgo de hemorragia mayor (reducción no estadísticamente significativa) y una reducción de 52% en el riesgo de hemorragia intracraneal. Asimismo, los ACOD redujeron significativamente la mortalidad por todas las causas17.
Los datos de eficacia y seguridad de los ensayos clínicos son en general consistentes con los obtenidos en estudios de la vida real18–25. En un estudio prospectivo reciente en nuestro medio con más de 2.000 pacientes, tras una mediana de 32,4 meses de seguimiento, el tratamiento con ACOD se asoció con tasas significativamente menores de ictus, hemorragia grave, muerte de origen cardiovascular y muerte por cualquier causa que el tratamiento con AVK18. Por otra parte, tanto la adherencia como la satisfacción podrían ser mayores con los ACOD en comparación con los AVK10.
Los ACOD son el tratamiento de elección en los pacientes con FA con indicación de anticoagulación, salvo en aquellos con válvula protésica o estenosis mitral moderada-grave1. A pesar de esta evidencia y de las recomendaciones más recientes, los ACOD están infrautilizados26. En el análisis de 2016 del registro GARFIELD-AF, solo 43% de los pacientes con FA y al menos un factor de riesgo adicional de ictus estaban tratados con ACOD27. En España, hay datos de 2018 que muestran una tasa de prescripción de ACOD de aproximadamente 40%, muy por debajo de 67% de la media europea, con muchas diferencias entre CC. AA.10 En nuestro estudio, el uso de ACOD entre los pacientes con FA anticoagulados fue superior (55,6%). Sin embargo, 36,8% de los pacientes en tratamiento con AVK presentaba algún motivo por el que estaría indicado pautarle un ACOD según el IPT del Sistema Nacional de Salud, principalmente la imposibilidad de mantener al paciente en rango terapéutico. Este uso inadecuado de AVK también se ha descrito en otros estudios en nuestro medio28. En nuestro caso, si los pacientes con AVK e indicaciones para ACOD según el IPT recibieran ACOD, serían 72,9% de los pacientes anticoagulados de nuestra serie (878 de 1.204), lo que se encuentra más en línea con el uso de ACOD en Europa, que es casi del 70%10.
Además, existen otras indicaciones de cambio de tratamiento aparte del IPT que no se tienen en cuenta actualmente. Los pacientes del estudio tomaban una media de seis fármacos además del anticoagulante, lo que puede aumentar el riesgo de interacciones con los AVK. Además, más de 20% de los pacientes tenía riesgo de caídas y alrededor de un tercio tenía criterios de fragilidad. Ambas circunstancias pueden apoyar el uso de ACOD de manera prioritaria. Por otra parte, las guías internacionales recomiendan el uso de ACOD de manera prioritaria en la mayoría de los pacientes con FA1,5. Las indicaciones del IPT restringen el uso a pacientes que se beneficiarían de este tratamiento, a nuestro juicio, con criterios que no están recogidos en la evidencia ni en las guías internacionales.
Entre los motivos para explicar esta infrautilización de los ACOD en España están las barreras administrativas, especialmente en atención primaria10,15, aunque también el conocimiento insuficiente de los beneficios y riesgos de los ACOD, la limitada experiencia de los médicos en su empleo y la inercia terapéutica16. En nuestro estudio, las principales dificultades a la hora de prescribir un ACOD son las barreras burocráticas. También están la preferencia de los pacientes y el coste para el sistema sanitario y los pacientes. Aunque sea necesario un visado, en los pacientes en los que se cumple algún criterio contemplado en el IPT, no debería haber ninguna barrera burocrática para el cambio de tratamiento. En nuestro estudio, en las CC. AA. con un visado menos restrictivo, se aduce con menos frecuencia las barreras burocráticas como limitación a la prescripción. En algunas, como Andalucía, Comunidad de Madrid, Región de Murcia o Comunidad Valenciana, la prescripción de ACOD se ha liberalizado o simplificado a raíz de la pandemia de COVID-1929, lo que podría tener consecuencias favorables para los pacientes. Por otra parte, hay datos que sugieren que el uso de ACOD podría ser coste-efectivo en nuestro medio30.
La infrautilización de ACOD en los pacientes con FA podría tener muchas implicaciones clínicas, pues estos pacientes se exponen de manera innecesaria a las complicaciones y molestias asociadas al uso de AVK. Los datos de nuestro estudio suguieren que sería muy recomendable eliminar las barreras burocráticas que limitan la prescripción de ACOD para conseguir que este tratamiento llegue a todas las personas que se puedan beneficiar del mismo.
LimitacionesLa principal limitación del estudio es su diseño retrospectivo. Especialmente para evaluar las razones de la falta de cambio a ACOD. No obstante, creemos que el diseño permite conocer de forma suficientemente precisa la práctica clínica habitual. El número de cardiólogos y de pacientes es grande, los datos se recogieron meticulosamente y no hubo pérdidas relevantes, lo que reduce las posibles limitaciones derivadas del diseño. No se recogieron herramientas de adherencia o antecedentes detallados de sangrado para simplificar la recogida de datos. Sin embargo, consideramos que se recogieron los datos necesarios para cumplir los objetivos del estudio.
ConclusionesEn conclusión, los datos de nuestro estudio sugieren que existe una infrautilización de los ACOD en pacientes con FA en las consultas de cardiología. Una alta proporción de pacientes con FA atendidos en cardiología en tratamiento con AVK tienen alguna indicación para recibir ACOD, principalmente por la imposibilidad de mantener en INR en rango terapéutico. Las barreras burocráticas son la principal dificultad para prescribir ACOD.
- -
Los anticoagulantes orales de acción directa (ACOD) superan muchas de las limitaciones de los antagonistas de la vitamina K (AVK) en el tratamiento de la fibrilación auricular (FA).
- -
Los ACOD están infrautilizados en nuestro medio en la prevención de eventos tromboembólicos en pacientes con FA.
- -
Existe una infrautilización de los ACOD en pacientes con FA en las consultas de cardiología.
- -
Una alta proporción de pacientes con FA atendidos en cardiología en tratamiento con AVK tienen alguna indicación para recibir ACOD.
- -
La principal indicación para recibir ACOD sería la imposibilidad de mantener en INR en rango terapéutico.
- -
Las barreras burocráticas son la principal dificultad para prescribir ACOD en las consultas de cardiología.
Este estudio ha recibido una beca no condicionada del laboratorio Daiichi Sankyo S. A. para su desarrollo.
Contribución de los autoresTodos los autores han contribuido a la idea y diseño del estudio y a la interpretación de los datos. También han contribuido en la redacción del borrador del artículo y en su revisión crítica y han aprobado la versión final. F. Caballero Martínez y D. Monge Martín además han estado a cargo de la recogida y análisis de los datos.
Conflicto de interesesJ. L. Zamorano Gómez ha recibido subvenciones o compensaciones económicas por servicios de consultoría de Medtronic, Abbott, Edwards, Bayer y Servier. Los demás autores declaran no tener ningún conflicto de intereses.