Temas de actualidad en cardiología 2021
More infoEn este texto repasamos algunos de los principales trabajos relacionados con el diagnóstico y tratamiento de las enfermedades cardiovasculares más prevalentes en el paciente mayor publicados durante el último año, a la vez que se resalta también la importancia de una adecuada prevención, tanto primaria como secundaria. De igual modo, merecen especial atención entidades tan prevalentes como la cardiopatía isquémica, la fibrilación auricular o la insuficiencia cardiaca, entre otras, y se destaca el papel de la rehabilitación cardiaca en los pacientes mayores, dado su impacto pronóstico al permitir abordar en gran medida algunos de los síndromes geriátricos presentes en esta población. Por último, repasamos algunos aspectos importantes en la situación de pandemia actual de COVID-19 y algunos de los trabajos liderados por la Sección de Cardiología Geriátrica de la Sociedad Española de Cardiología.
In this text we review some of the main studies related to the diagnosis and treatment of the most prevalent cardiovascular diseases in older patients published during the last year, also highlighting the importance of adequate prevention, both primary and secondary. Similarly, prevalent entities such as ischemic heart disease, atrial fibrillation or heart failure, among others, deserve special attention, as well as the role of cardiac rehabilitation in older patients, given its benefits and prognostic impact regarding it addresses to a large extent some of the common geriatric syndromes in this population. Finally, we review some important aspects in the current COVID-19 pandemic and some of the works led by the Geriatric Cardiology Section of the Spanish Society of Cardiology.
Cabe resaltar estudios que han demostrado beneficio tanto en objetivos como en tratamiento de la dislipidemia y la diabetes. Mortensen y Nordestgaard1 observaron que en una cohorte entre 70 y 100 años, niveles mayores de colesterol unido a lipoproteínas de baja densidad se asociaron con mayor riesgo de padecer un infarto agudo de miocardio en comparación con población más joven, siendo el número de pacientes a tratar menor en cuanto al tratamiento con estatinas. Por su parte, Gencer et al.2, en una revisión sistemática, también observaron que la reducción del colesterol unido a lipoproteínas de baja densidad mejora el pronóstico cardiovascular entre los pacientes mayores. Además, en un subanálisis del estudio Odyssey Outcomes, se observaron resultados similares con el uso de alirocumab en la población mayor de 75 años3.
En relación con el abordaje de la diabetes en los pacientes mayores y según las últimas guías de práctica clínica de la American Diabetes Association4, debemos priorizar el tratamiento que aporte beneficio cardiovascular, sin producir hipoglucemias y considerando siempre las comorbilidades. En un subanálisis recientemente publicado del estudio DECLARE-TIMI 585 con dapagliflozina, se observaron beneficios similares a la población joven en cuanto al tratamiento de la diabetes y el pronóstico cardiovascular.
Por último, la población mayor tiene más probabilidad de padecer cáncer, además de tener un mayor riesgo cardiovascular. Durante este año se ha publicado el documento de consenso para la estratificación, la monitorización y el control del riesgo cardiovascular en los pacientes con cáncer6, en el que se recoge la importancia de realizar una valoración integral del paciente mayor con cáncer, adaptando los objetivos de control y tratamiento de los factores de riesgo cardiovascular a su situación basal, y según la presencia de ciertos síndromes geriátricos, y su comorbilidad.
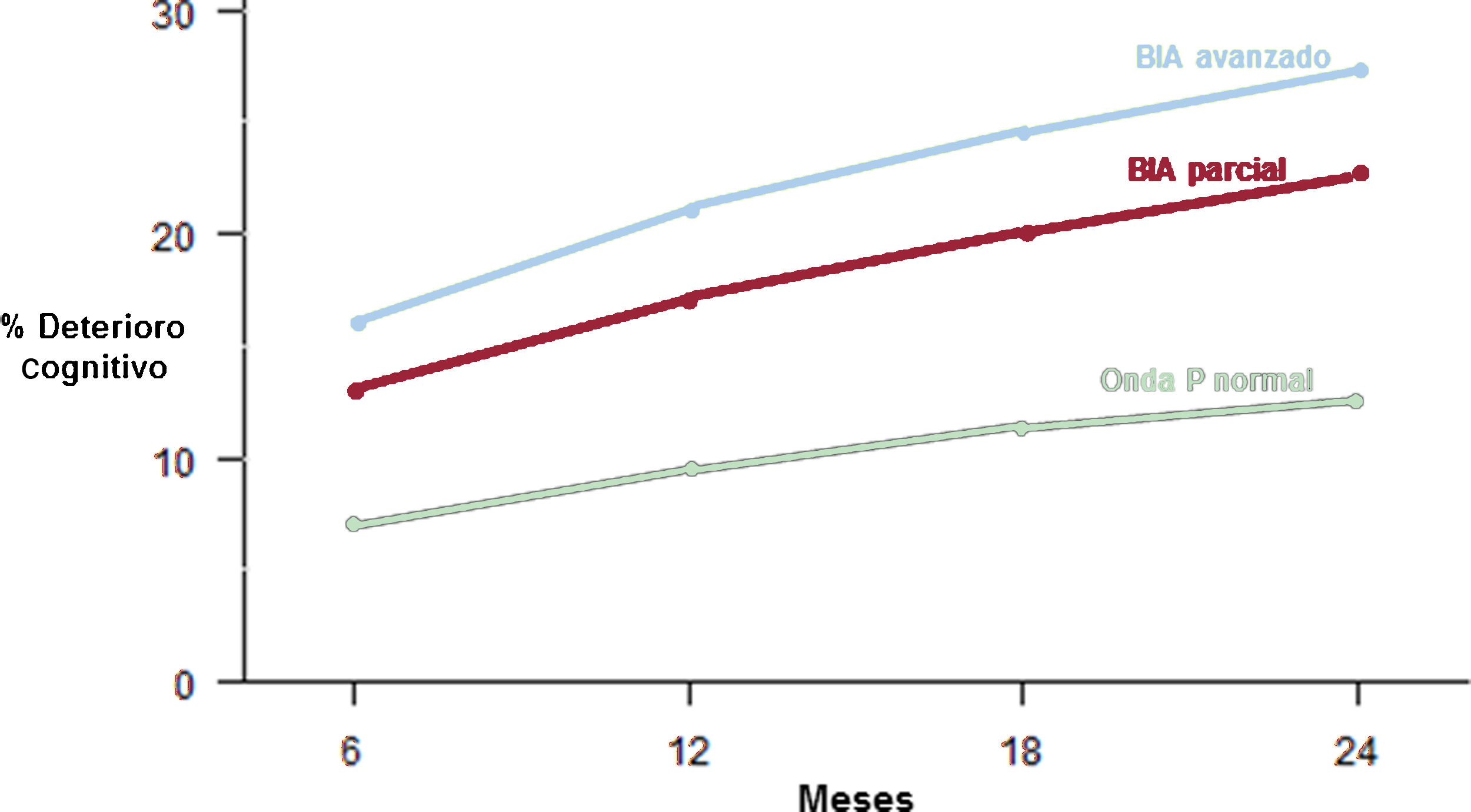
Bloqueo interauricularNuevos estudios han puesto de manifiesto la relación del bloqueo interauricular (BIA), en particular del tipo avanzado, con el pronóstico de los ancianos. Ya se conocían las asociaciones con fibrilación auricular (FA) e ictus, y se ha confirmado la asociación con deterioro cognitivo y demencia. Como se puede ver en la figura 1, en el registro prospectivo Bloqueo Interauricular y Eventos en Seguimiento (BAYES)7, la relación con el deterioro cognitivo fue gradual de onda P normal a BIA parcial (P≥120ms positiva en derivaciones inferiores) y a BIA avanzado (P≥120ms bifásica en derivaciones inferiores, salvo en los casos atípicos)8. El estudio caso-control Caracterización Avanzada en Mayores con Bloqueo Interauricular del Deterioro Cognitivo (CAMBIAD)9 mostró la misma asociación gradual. En el registro Bloqueo Interauricular y TAVI (BIT)10, el BIA avanzado se asoció no solo al objetivo combinado de muerte, ictus y FA, sino también a mortalidad total. Nuevos datos han permitido conocer mejor la fisiopatología de las anomalías de conducción auricular11 y del síndrome de Bayés (la asociación del BIA avanzado con taquiarritmias auriculares)12, confirmando que el BIA y la dilatación auricular son entidades distintas. Así, se puede producir un BIA avanzado en pacientes sin dilatación auricular (por ejemplo, en caso de tumores auriculares)13 y dilatación auricular izquierda sin BIA (como en los atletas de competición)14.
Fibrilación auricularLa FA en el paciente mayor conlleva un riesgo elevado de morbimortalidad. Así, en>70 años, la puntuación CHA2DS2-VASc se asocia con una menor capacidad cognitiva y física, depresión y recurrencia arrítmica15. El registro CardioCHUVI-AF_75 observó una mayor mortalidad en el seguimiento en≥75 años con FA que presentaron acontecimientos isquémicos o hemorrágicos, si bien la mortalidad fue un 33% mayor tras una embolia que tras un sangrado16.
En cuanto al tratamiento con anticoagulantes orales, Cheng et al.17 encontraron un aumento en la tasa de inicio en≥85 años del 9,5% en 2009 al 34,3% en 2015, principalmente debido a la introducción de anticoagulantes orales directos. El registro español REFLEJA mostró un uso similar de anticoagulantes orales de acción directa en>80 años que en el resto de la población, pero con mayor frecuencia de dosis bajas18.
Se ha publicado el diseño del registro Fibrilación Auricular y Cardiopatía Isquémica en Longevos (FACIL), que analizará las características del tratamiento antitrombótico y el pronóstico de los pacientes>80 años con FA y cardiopatía isquémica19.
La ablación de FA es una alternativa en el paciente mayor; datos observacionales apoyan su eficacia y que la edad no resulta un predictor independiente de recurrencia arrítmica20. Además, esta terapia en pacientes>70-75 años puede suponer un beneficio en términos de acontecimientos mayores y de mejoría de la calidad de vida, aunque esto no se confirma en pacientes con fragilidad21–23.
Intervencionismo estructuralEl ensayo clínico POPULAR-TAVI abordó el tratamiento antitrombótico tras un implante percutáneo de prótesis aórtica. La cohorte A aleatorizó pacientes sin indicación de anticoagulantes orales a ácido acetilsalicílico únicamente o a una combinación con clopidogrel los primeros 3 meses, y observó una menor tasa de hemorragia y combinado de eventos trombóticos y hemorrágicos al año con ácido acetilsalicílico24. La cohorte B aleatorizó pacientes con indicación de anticoagulantes, y evidenció una menor tasa de hemorragias mayores con anticoagulantes orales frente a la combinación de dicha terapia con clopidogrel25. Por tanto, el uso de regímenes antitrombóticos más sencillos se demuestra seguro y se asocia a menos eventos hemorrágicos.
El registro SwissTAVI analizó las diferencias en función de la edad (<70, 70-79, 80-89 y>90 años) en 7.097 pacientes tras implante percutáneo de prótesis aórtica, y observó una tendencia a mayor mortalidad, ictus e implante de marcapasos a mayor grupo de edad26. A pesar de ello, la tasa estandarizada de mortalidad en comparación con la población general del mismo grupo de edad fue disminuyendo a medida que aumentaba la edad del grupo, sin encontrar diferencias en los mayores de 90 años26.
Humbert el al.27 comunicaron una incidencia de delirium del 23% en una cohorte de pacientes>70 años tratados con implante percutáneo de prótesis aórtica o cirugía; el 95% de los casos sucedía en los 3 primeros días y se asoció con un peor estado cognitivo previo y una mayor puntuación en la escala STS.
Nazir et al.28 compararon los resultados en función de la edad (>80 años) de 6.025 pacientes sometidos a reparación mitral percutánea. Se evidenció una tasa similar de mortalidad intrahospitalaria, ictus, taponamiento cardiaco, shock e infarto agudo de miocardio, mientras que los>80 años presentaron una tasa superior de reingresos a 30 días.
Dos registros (Amplatzer Amulet Occluder Observational Study29 y Left-Atrium-Appendage Occluder Registry Germany30) compararon resultados del cierre percutáneo de orejuela izquierda en función del grupo de edad. La tasa de éxito (>97%) y los eventos adversos periprocedimiento fueron similares en los distintos grupos de edad. Los pacientes de mayor edad presentaban mayor puntuación en CHA2DS2-VASc y HAS-BLED; a pesar ello, no se observaron diferencias en cuanto a la tasa de ictus isquémicos o sangrados. En el registro alemán sí se evidenció una mayor mortalidad al año en mayores de 75 años, principalmente de causa no cardiovascular.
Cardiopatía isquémicaLos diferentes componentes de la valoración geriátrica pueden influir en la relación de riesgo-beneficio de las intervenciones médicas. En los últimos años se han publicado varios estudios que confirman de forma muy consistente el impacto pronóstico de los síndromes geriátricos en el síndrome coronario agudo (SCA)31. Entre ellos, destaca el registro LONGEVO32, no solo por la envergadura del trabajo, que incluyó una amplia serie de pacientes procedentes de distintos centros de diferente complejidad, sino también por los resultados, demostrando un impacto pronóstico independiente de la fragilidad en el escenario del SCA y la utilidad de la escala FRAIL en este contexto clínico. A partir de datos de este registro, se ha publicado también un trabajo en el que se observó que una puntuación CHA2DS2-VASc>4 está presente en la mitad de los octogenarios ingresados por SCA sin elevación del segmento ST, siendo un grupo de pacientes con más eventos durante el seguimiento33.
Un factor importante a la hora de evaluar al paciente anciano con SCA es la presencia de enfermedades previas. Algunas comorbilidades, como la arteriopatía y la enfermedad renal crónica, se asocian a enfermedad coronaria más grave y, por otra parte, la insuficiencia cardiaca y los trastornos neumológicos y oncológicos pueden condicionar el tratamiento del SCA. En esta línea, el trabajo de Sanchis et al.34 aportó una evidencia necesaria en este ámbito, tras evaluar los resultados clínicos de más de 7.000 pacientes mayores con SCA: observaron que la revascularización durante el ingreso se relacionó con una menor mortalidad. Sin embargo, el beneficio de la revascularización se redujo progresivamente conforme aumentaba la comorbilidad, siendo la insuficiencia renal, la enfermedad arterial periférica y la enfermedad pulmonar crónica las comorbilidades que más redujeron los beneficios de la revascularización.
Por último, cabe destacar, por la escasa información previa de la que se disponía en la literatura, un estudio recientemente publicado que evaluó las características clínicas y angiográficas, así como el tratamiento y el pronóstico de los pacientes mayores con disección coronaria espontánea35.
Insuficiencia cardiacaLa insuficiencia cardiaca constituye la principal causa de ingreso hospitalario entre los pacientes mayores y muy mayores en nuestro país, por lo que es interesante la lectura del trabajo de Palacios-Fernandez et al.36. Es recomendable también conocer los datos procedentes del European Society of Cardiology Heart Failure Long-Term Registry, que ponen de manifiesto que los pacientes mayores con insuficiencia cardiaca y disfunción ventricular reciben con menos frecuencia tratamiento médico óptimo en comparación con pacientes más jóvenes, presentando también mayor mortalidad37. Destaca también un trabajo recientemente publicado en el que se abordan aspectos relacionados con el diagnóstico y tratamiento de la insuficiencia cardiaca del paciente mayor, resaltando la importancia pronóstica y en la toma de decisiones de los síndromes geriátricos38, aspecto muy a tener en cuenta dado el perfil del paciente que, cada vez con más frecuencia, tratamos en nuestra práctica clínica habitual39.
Rehabilitación cardiacaLos programas de rehabilitación cardiaca (PRC) se muestran útiles en pacientes mayores. Un trabajo retrospectivo de 1.407 pacientes isquémicos40, en el que se comparó el beneficio de los PRC entre pacientes mayores y menores de 70 años, demostró mejorías en capacidad física, parámetros metabólicos (perfil lipídico, índice de masa corporal, etc.) e inflamatorios (PCR), y de péptidos natriuréticos en ambos grupos, si bien la mejoría física era menor en pacientes>80 años.
A pesar de la eficacia de la rehabilitación cardiaca en pacientes mayores, uno de los trabajos41 del registro europeo Eu-CARE con más de 4.000 pacientes isquémicos mayores de 65 años, observó una menor oferta de los PRC a los pacientes de mayor edad, aunque en muchos de los casos estos presentaban alguna contraindicación para participar. Las principales causas para declinar la oferta fueron la falta de percepción de utilidad y problemas de transporte a los centros. Una vez dentro del programa, los factores de abandono precoz fueron las comorbilidades y los eventos adversos, incluidos nuevos ingresos. La adherencia fue mejor en programas intensivos, con lo que este modelo puede presentar ciertas ventajas en estos pacientes.
Dentro de la telerrehabilitación y también derivado del registro Eu-CARE, un estudio en el que 179 pacientes mayores de 65 años declinaron participar en un PRC, estos se aleatorizaron a tratamiento convencional frente a telemonitorización y entrevista motivacional a distancia. A los 6 meses, el grupo de intervención presentó mejor capacidad física medida a través de VO2 pico42.
Para finalizar, destaca el estudio REHAB-IC43, en el que 349 pacientes con una edad media de 73 años, hospitalizados por insuficiencia cardiaca, con fragilidad o prefragilidad (97%) y baja capacidad física (media<200m en el test de los 6 minutos), fueron aleatorizados a un programa físico individualizado y centrado en dominios físicos (fuerza, equilibrio, movilidad, resistencia), de inicio muy precoz (incluso en el ingreso), frente a un manejo convencional. A los 3 meses el grupo de intervención presentaba mejor puntuación en pruebas físicas (como el Short Physical Performance Battery o el test de los 6 minutos) y en cuestionarios de calidad de vida y depresión y una tendencia no significativa a la reducción en riesgo de caídas. No obstante, a los 6 meses no había diferencias en tasas de rehospitalización o mortalidad.
Coronavirus y cardiología geriátricaUno de los aspectos importantes del tratamiento del paciente anciano con cardiopatía es su manejo en la situación de emergencia sanitaria por la pandemia de COVID-1944,45.
Por último, es importante mantener la asistencia de los pacientes con cardiopatía, planteándose el uso de telemedicina46, así como activar vías de comunicación bidireccionales. La regla de las 5M podría ser muy útil para establecer vías de comunicación eficaces con los pacientes mayores y facilitarles la adaptación a este nuevo sistema47. Las 5M hacen referencia a valorar lo «más importante» (preferencias, objetivos y prioridades), los «medicamentos» (cómo, por qué y si son necesarios), situación «mental» (situación cognitiva y orientación), la «movilidad» (preguntar acerca de su capacidad para levantarse de la silla, caminar y realizar cambios posturales) y la «morbilidad» (valorar otras enfermedades y otros síntomas).
FinanciaciónNinguna.
Contribución de los autoresTodos los autores han colaborado en la elaboración del texto, han hecho una revisión de la literatura de cada uno de los temas y han aportado información a cada uno de los apartados de que consta el presente texto.
Conflicto de interesesNinguno.